quinta-feira, 31 de maio de 2007
SISTEMA ENDOCRINO
O sistema endócrino é formado por glandulas responsável pela secreção interna, cujo produto (hormônio) é lançado diretamente no sangue ou na linfa e exerce importante papel no metabolismo. Os hormônios influenciam praticamente todas as funções dos demais sistemas corporais. Freqüentemente o sistema endócrino interage com o sistema nervoso, formando mecanismos reguladores bastante precisos. O sistema nervoso pode fornecer ao endócrino a informação sobre o meio externo, ao passo que o sistema endócrino regula a resposta interna do organismo a esta informação. Dessa forma, o sistema endócrino, juntamente com o sistema nervoso, atuam na coordenação e regulação das funções corporais.
OS PRINCIPAIS ÓRGÃOS PRODUTORES DE HORMONIOS SÃO:
A hipófise,
O hipotálamo,
A tiróide,
As paratiróides,
As supra-renais,
O pâncreas.
HIPÓFISE:
Situa-se na base do encéfalo, em uma cavidade do osso esfenóide chamada tela túrcica. Nos seres humanos tem o tamanho aproximado de um grão de ervilha e possui duas partes: o lobo anterior (ou adeno-hipófise) e o lobo posterior (ou neuro-hipófise).
Além de exercerem efeitos sobre órgãos não-endócrinos, alguns hormônios, produzidos pela hipófise são denominados trópicos (ou tróficos) porque atuam sobre outras glândulas endócrinas, comandando a secreção de outros hormônios. São eles:
Tireotrópicos: atuam sobre a glândula endócrina tireóide.
Adrenocorticotrópicos: atuam sobre o córtex da glândula endócrina adrenal (supra-renal)
Gonadotrópicos: atuam sobre as gônadas masculinas e femininas.
Somatotrófico: atua no crescimento, promovendo o alongamento dos ossos e estimulando a síntese de proteínas e o desenvolvimento da massa muscular. Também aumenta a utilização de gorduras e inibe a captação de glicose plasmática pelas células, aumentando a concentração de glicose no sangue (inibe a produção de insulina pelo pâncreas, predispondo ao diabetes).
HIPOTÁLAMO:
Localizado no cérebro diretamente acima da hipófise, é conhecido por exercer controle sobre ela por meios de conexões neurais e substâncias semelhantes a hormônios chamados fatores desencadeadores (ou de liberação), o meio pelo qual o sistema nervoso controla o comportamento sexual via sistema endócrino.
O hipotálamo estimula a glândula hipófise a liberar os hormônios gonadotróficos (FSH e LH), que atuam sobre as gônadas, estimulando a liberação de hormônios gonadais na corrente sanguínea. Na mulher a glândula-alvo do hormônio gonadotrófico é o ovário; no homem, são os testículos. Os hormônios gonadais são detectados pela pituitária e pelo hipotálamo, inibindo a liberação de mais hormônio pituitário, por feed-back.
Como a hipófise secreta hormônios que controlam outras glândulas e está subordinada, por sua vez, ao sistema nervoso, pode-se dizer que o sistema endócrino é subordinado ao nervoso e que o hipotálamo é o mediador entre esses dois sistemas.
O hipotálamo também produz outros fatores de liberação que atuam sobre a adeno-hipófise, estimulando ou inibindo suas secreções. Produz também os hormônios ocitocina e ADH (antidiurético), armazenados e secretados pela neuro-hipófise.
TIREÓIDE:
A tiróide ou tireóide (termo derivado da palavra grega "escudo", devido ao seu formato) é uma das maiores glândulas endócrinas do corpo. Está localizada no pescoço anterior ao nível das vértebras C5 até T1, em frente à traquéia, e é imediatamente inferior à laringe (e à maçã de Adão). Ela está recoberta por músculos do pescoço e pelas suas fascias.A principal função da glândula tiróide é a produção e armazenamento de hormônios tiroidianos, T3 (triiodotironina) e T4 (tiroxina). A produção destes hormônios é feita após estimulação das células pelo hormônio da hipófise TSH (thyroid stimulating hormone) no receptor membranar do TSH, existente em cada célula folicular. As células intersticiais, células c, produzem calcitonina, um hormônio que leva à diminuição da concentração de cálcio no sangue (estimulando a formação óssea).
A tiróide é a única glândula endócrina que armazena o seu produto de excreção. As células foliculares sintetizam a partir de aminoácidos e Iodo (este é convertido a partir do íon iodeto presente no sangue que armazenam activamente até grandes concentrações graças a um transportador membranar específico) a proteína de alto peso molecular tiroglobulina que secretam dentro dos foliculos numa solução aquosa viscosa, o colóide. De acordo com as necessidades (e níveis de TSH), as células foliculares captam por pinocitose líquido colóide. A tiroglobulina aí presente é digerida nos lisossomas, e transformada em t3 e t4 que são libertadas no exterior do folículo para a corrente sanguínea.
A atividade das células foliculares é dependente dos níveis sanguíneos de TSH (hormona hipofisária tirotrófica). A TSH determina a taxa de secreção de t3 e t4 e estimula o crescimento e divisão das células foliculares. Esta é secretada na glândula pituitária ou hipófise. A secreção de TSH depende de muitos factores, um dos quais é o feedback negativo pelas hormonas tiroideias (grandes quantidades de t3 ou t4 são sentidas pela hipófise a a secreção de TSH é diminuída, e vice-versa).
Os hormônios tiroidianos T3 e T4 (a T3 é mais potente e grande parte da T4 é convertida em T3 nos tecidos periféricos) estimulam o metabolismo celular (são hormonas anabólicas) através de estimulação das mitocôndrias. Efeitos sistêmicos importantes são maior força de contracção cardíaca, maior atenção e ansiedade e outros devido maior velocidade do metabolismo dos tecidos. A sua carência traduz-se em déficit mental e outros distúrbios.
PARATIREÓIDE:
As glândulas paratiróides são quatro ou mais glândulas pequenas localizadas na superfície posterior da tireóide. Nesta, elas são fáceis de serem reconhecidas, pois possuem células densamente agrupadas, em contraste com a estrutura folicular que apresenta a tireóide.
Estas glândulas sintetizam e libertam no sangue paratormona. A paratormona estimula a atividade osteolítica (destruidora do cristal -apatite- do osso) dos osteoclastos; aumenta a absorção renal de cálcio; aumenta a absorção de vitamina D; e absorção intestinal de cálcio, o que se traduz num incremento rápido e sustentado da quantidade de cálcio no sangue.
Também tem influência na concentração sanguínea de fosfato, aumentando a excreção renal deste íon pela diminuição da sua absorção nos túbulos renais.
A regulação da glândula paratiroide é autônoma. São as próprias células da paratiróide que analizam a concentração de íon cálcio no sangue que as irriga, e respondem aumentando (se é baixa) ou diminuindo (se é alta) a síntese e liberação de paratormona, de forma a manter a homeostasia do cálcio.
SUPRA-RENAL:
OS PRINCIPAIS ÓRGÃOS PRODUTORES DE HORMONIOS SÃO:
A hipófise,
O hipotálamo,
A tiróide,
As paratiróides,
As supra-renais,
O pâncreas.
HIPÓFISE:
Situa-se na base do encéfalo, em uma cavidade do osso esfenóide chamada tela túrcica. Nos seres humanos tem o tamanho aproximado de um grão de ervilha e possui duas partes: o lobo anterior (ou adeno-hipófise) e o lobo posterior (ou neuro-hipófise).
Além de exercerem efeitos sobre órgãos não-endócrinos, alguns hormônios, produzidos pela hipófise são denominados trópicos (ou tróficos) porque atuam sobre outras glândulas endócrinas, comandando a secreção de outros hormônios. São eles:
Tireotrópicos: atuam sobre a glândula endócrina tireóide.
Adrenocorticotrópicos: atuam sobre o córtex da glândula endócrina adrenal (supra-renal)
Gonadotrópicos: atuam sobre as gônadas masculinas e femininas.
Somatotrófico: atua no crescimento, promovendo o alongamento dos ossos e estimulando a síntese de proteínas e o desenvolvimento da massa muscular. Também aumenta a utilização de gorduras e inibe a captação de glicose plasmática pelas células, aumentando a concentração de glicose no sangue (inibe a produção de insulina pelo pâncreas, predispondo ao diabetes).
HIPOTÁLAMO:
Localizado no cérebro diretamente acima da hipófise, é conhecido por exercer controle sobre ela por meios de conexões neurais e substâncias semelhantes a hormônios chamados fatores desencadeadores (ou de liberação), o meio pelo qual o sistema nervoso controla o comportamento sexual via sistema endócrino.
O hipotálamo estimula a glândula hipófise a liberar os hormônios gonadotróficos (FSH e LH), que atuam sobre as gônadas, estimulando a liberação de hormônios gonadais na corrente sanguínea. Na mulher a glândula-alvo do hormônio gonadotrófico é o ovário; no homem, são os testículos. Os hormônios gonadais são detectados pela pituitária e pelo hipotálamo, inibindo a liberação de mais hormônio pituitário, por feed-back.
Como a hipófise secreta hormônios que controlam outras glândulas e está subordinada, por sua vez, ao sistema nervoso, pode-se dizer que o sistema endócrino é subordinado ao nervoso e que o hipotálamo é o mediador entre esses dois sistemas.
O hipotálamo também produz outros fatores de liberação que atuam sobre a adeno-hipófise, estimulando ou inibindo suas secreções. Produz também os hormônios ocitocina e ADH (antidiurético), armazenados e secretados pela neuro-hipófise.
TIREÓIDE:
A tiróide ou tireóide (termo derivado da palavra grega "escudo", devido ao seu formato) é uma das maiores glândulas endócrinas do corpo. Está localizada no pescoço anterior ao nível das vértebras C5 até T1, em frente à traquéia, e é imediatamente inferior à laringe (e à maçã de Adão). Ela está recoberta por músculos do pescoço e pelas suas fascias.A principal função da glândula tiróide é a produção e armazenamento de hormônios tiroidianos, T3 (triiodotironina) e T4 (tiroxina). A produção destes hormônios é feita após estimulação das células pelo hormônio da hipófise TSH (thyroid stimulating hormone) no receptor membranar do TSH, existente em cada célula folicular. As células intersticiais, células c, produzem calcitonina, um hormônio que leva à diminuição da concentração de cálcio no sangue (estimulando a formação óssea).
A tiróide é a única glândula endócrina que armazena o seu produto de excreção. As células foliculares sintetizam a partir de aminoácidos e Iodo (este é convertido a partir do íon iodeto presente no sangue que armazenam activamente até grandes concentrações graças a um transportador membranar específico) a proteína de alto peso molecular tiroglobulina que secretam dentro dos foliculos numa solução aquosa viscosa, o colóide. De acordo com as necessidades (e níveis de TSH), as células foliculares captam por pinocitose líquido colóide. A tiroglobulina aí presente é digerida nos lisossomas, e transformada em t3 e t4 que são libertadas no exterior do folículo para a corrente sanguínea.
A atividade das células foliculares é dependente dos níveis sanguíneos de TSH (hormona hipofisária tirotrófica). A TSH determina a taxa de secreção de t3 e t4 e estimula o crescimento e divisão das células foliculares. Esta é secretada na glândula pituitária ou hipófise. A secreção de TSH depende de muitos factores, um dos quais é o feedback negativo pelas hormonas tiroideias (grandes quantidades de t3 ou t4 são sentidas pela hipófise a a secreção de TSH é diminuída, e vice-versa).
Os hormônios tiroidianos T3 e T4 (a T3 é mais potente e grande parte da T4 é convertida em T3 nos tecidos periféricos) estimulam o metabolismo celular (são hormonas anabólicas) através de estimulação das mitocôndrias. Efeitos sistêmicos importantes são maior força de contracção cardíaca, maior atenção e ansiedade e outros devido maior velocidade do metabolismo dos tecidos. A sua carência traduz-se em déficit mental e outros distúrbios.
PARATIREÓIDE:
As glândulas paratiróides são quatro ou mais glândulas pequenas localizadas na superfície posterior da tireóide. Nesta, elas são fáceis de serem reconhecidas, pois possuem células densamente agrupadas, em contraste com a estrutura folicular que apresenta a tireóide.
Estas glândulas sintetizam e libertam no sangue paratormona. A paratormona estimula a atividade osteolítica (destruidora do cristal -apatite- do osso) dos osteoclastos; aumenta a absorção renal de cálcio; aumenta a absorção de vitamina D; e absorção intestinal de cálcio, o que se traduz num incremento rápido e sustentado da quantidade de cálcio no sangue.
Também tem influência na concentração sanguínea de fosfato, aumentando a excreção renal deste íon pela diminuição da sua absorção nos túbulos renais.
A regulação da glândula paratiroide é autônoma. São as próprias células da paratiróide que analizam a concentração de íon cálcio no sangue que as irriga, e respondem aumentando (se é baixa) ou diminuindo (se é alta) a síntese e liberação de paratormona, de forma a manter a homeostasia do cálcio.
SUPRA-RENAL:
quarta-feira, 30 de maio de 2007
ELETROCARDIOGRAMA

ATIVIDADE ELÉTRICA DO CORAÇÃO
Propriedade: automatismo e ritmicidade, o coração é autônomo e continua a bater em um mesmo ritmo sem qualquer necessidade de um estimulo, ele é rítmico cerca de 70 a 80 bpm (batimentos por minuto), mas o coração como qualquer órgão obedece as necessidades do organismo podendo aumentar ou diminuir essa ritmicidade, regulação extrínseca.
Regulação intrínseca da freqüência cardíaca:
Os nodos mantém a ritcimidade do coração, ou seja, são as células que mantém o coração batendo.
Nodo sinuatrial: principal e tem função de marca passo, de localiza na junção da veia cava com o átrio direito.
Nodo atrioventricular: localiza-se entre o átrio e o ventrículo direito, serve de auxiliar para o outro, pois serve como um segundo marca passo para o caso de o outro falhar.
Canais lentos de Na+:
Este canal nunca se fecha e permite a entrada de sódio para dentro das células e durante o potencial de repouso até que o limiar seja atingido para que o potencial de ação se propague, este tipo de canal funciona vagarosamente, ou seja, devagar e sempre até que o limiar seja atingido.
Estão presentes nos nodos.
Ele é lento e por isso mantém a ritcimidade do coração.
Sua permeabilidade ao sódio é maior que a bomba Na+/K+, então o influxo de sódio sempre será maior que o efluxo.
Cerca de 70 a 80 limiares por minuto.
Quando o nodo sinuatrial estiver funcionando corretamente ele é quem controla o ritmo do nodo atrioventricular.
Se o nodo sinuatrial falhar que assumira o comando é o nodo atrioventricular neste caso o coração batera cerca de 40 a 60 vezes/minuto.
Este canal nunca se fecha e permite a entrada de sódio para dentro das células e durante o potencial de repouso até que o limiar seja atingido para que o potencial de ação se propague, este tipo de canal funciona vagarosamente, ou seja, devagar e sempre até que o limiar seja atingido.
Estão presentes nos nodos.
Ele é lento e por isso mantém a ritcimidade do coração.
Sua permeabilidade ao sódio é maior que a bomba Na+/K+, então o influxo de sódio sempre será maior que o efluxo.
Cerca de 70 a 80 limiares por minuto.
Quando o nodo sinuatrial estiver funcionando corretamente ele é quem controla o ritmo do nodo atrioventricular.
Se o nodo sinuatrial falhar que assumira o comando é o nodo atrioventricular neste caso o coração batera cerca de 40 a 60 vezes/minuto.
Feixe de beckhanm: conduz o impulso gerado no nodo sinuatrial até as células atriais esquerdas, com isso o impulso chega mais rápido e os dois átrios batem ao mesmo tempo.
Feixe de his: também conhecido como feixe atrioventricular, ele sai do nodo sinuatrial e pelo septo interventricular se ramifica em dois o direito e o esquerdo e continua a se ramificar varias vezes até as fibras de purkinge que conduz o impulso até os ventrículos que contraem ao mesmo tempo.
Regulação extrínseca do coração: através do sistema nervoso autônomo que se divide em simpático e parassimpático, a cada instante o coração recebe estímulos simpáticos e parassimpáticos.
Simpático: quando o impulso simpático chega ao miocárdio ele acelera a despolarização da membrana do nodo sinuatrial o que aumenta a força de contração e a freqüência cardíaca.
- Inervação generalizada causa taquicardia.
- O simpático também causa a vasoconstrição dos vasos, o que aumentara a pressão do sangue por sua vês, com resultante aumento da freqüência cardíaca.
- Inervação generalizada causa taquicardia.
- O simpático também causa a vasoconstrição dos vasos, o que aumentara a pressão do sangue por sua vês, com resultante aumento da freqüência cardíaca.
Parassimpático: retarda a despolarização do nodo sinuatrial o que por sua vês diminui a força de contração o que diminui a freqüência cardíaca.
- Inervação generalizada causa braquicardia.O parassimpático também causa a vasodilatação dos vasos, o que diminuirás a pressão do sangue por sua vês, com resultante diminuição da freqüência cardíaca.
- Inervação generalizada causa braquicardia.O parassimpático também causa a vasodilatação dos vasos, o que diminuirás a pressão do sangue por sua vês, com resultante diminuição da freqüência cardíaca.
ELETROCARDIOGRAMA
O Eletrocardiograma (E.C.G.) é o registro extracelular das variações do potencial elétrico do músculo cardíaco em atividade. As ondas de despolarização e repolarização que se propagam ao longo das fibras cardíacas podem ser consideradas dipolos em movimento como momentos dipolares variáveis. Estes dipolos determinam campos elétricos variáveis que podem ser detectados pela medida da diferença de potencial através de eletrodos colocados na superfície cutânea. Desta forma, os potenciais gerados pelo coração durante o ciclo sístole-diástole (contração/relaxamento) podem ser registrados aplicando-se eletrodos em diferentes posições do corpo. Na prática, existem locais padronizados onde os eletrodos de registro são colocados, de acordo com orientações pré-estabelecidas. Na realidade, o que se mede é a diferença de potencial elétrico entre dois pontos no campo elétrico gerado pelo dipolo elétrico cardíaco ao longo do ciclo cardíaco. Os pontos de medida são escolhidos e padronizados, originando as várias derivações. Normalmente são colocados 5 eletrodos à superfície corporal: um em cada punho, um em cada tornozelo e um móvel que pode ser colocado na superfície torácica sucessivamente em seis posições diferentes. Por convenção, o eletrodo do punho direito recebe o nome de R (right), o punho esquerdo de L (left) e o do tornozelo esquerdo de F (foot). O eletrodo do tornozelo direito é ligado ao fio terra. Estes eletrodos podem ser ligados entre si de 15 maneiras diferentes. Todavia, somente 12 são utilizadas na prática médica. Cada uma destas ligações é conhecida como uma derivação do eletrocardiograma.
ONDAS
Onda P: Corresponde a despolarização auricular.
Complexo QRS: Corresponde a despolarização ventricular.
Onda T: Corresponde a repolarização ventricular.
Onda T atrial: A repolarização auricular não costuma ser registrada, pois é encoberta pela despolarização ventricular, evento elétrico concomitante e mais potente. Quando registrada, corresponde a Onda T atrial.
Intervalo PR: É o intervalo entre o início da onda p e início do complexo QRS. É um indicativo da velocidade de condução entre os átrios e os ventrículos.
Período PP: Ou Intervalo PP, ou Ciclo PP. É o intervalo entre o início de duas ondas P. Corresponde a freqüência de despolarização atrial, ou simplesmente freqüência atrial.
Período RR: Ou Intervalo RR, ou Ciclo RR. É o intervalo entre duas ondas R. Corresponde a freqüência de despolarização ventricular, ou simplesmente freqüência ventricular.
ONDAS
Onda P: Corresponde a despolarização auricular.
Complexo QRS: Corresponde a despolarização ventricular.
Onda T: Corresponde a repolarização ventricular.
Onda T atrial: A repolarização auricular não costuma ser registrada, pois é encoberta pela despolarização ventricular, evento elétrico concomitante e mais potente. Quando registrada, corresponde a Onda T atrial.
Intervalo PR: É o intervalo entre o início da onda p e início do complexo QRS. É um indicativo da velocidade de condução entre os átrios e os ventrículos.
Período PP: Ou Intervalo PP, ou Ciclo PP. É o intervalo entre o início de duas ondas P. Corresponde a freqüência de despolarização atrial, ou simplesmente freqüência atrial.
Período RR: Ou Intervalo RR, ou Ciclo RR. É o intervalo entre duas ondas R. Corresponde a freqüência de despolarização ventricular, ou simplesmente freqüência ventricular.
DERIVAÇÕES BIPOLARES OU CLÁSSICAS (DI, DII e DIII)
Registram a diferença de potencial entre dois membros e foram introduzidas por Einthoven que imaginou o coração no centro de um triangulo eqüilátero cujos vértices estariam representados pelo braço direito (R), braço esquerdo (L), e perna esquerda (F). A figura ao lado mostra esquematicamente os três eletrodos e as derivações bipolares no triangulo de Einthoven. Essa orientação foi baseada na Segunda Lei de Kirchoff que diz que num circuito fechado, a soma das diferenças de potencial é igual a zero. Neste triângulo, Einthoven inverteu a polaridade de DII a fim de obter registro positivo da onda R nas três derivações.
As ligações feitas são:
DI=VL-VR (braço esquerdo - braço direito)
DII=VF-VR (perna esquerda - braço direito)
DIII=VF-VL (perna esquerda - braço esquerdo)
As ligações feitas são:
DI=VL-VR (braço esquerdo - braço direito)
DII=VF-VR (perna esquerda - braço direito)
DIII=VF-VL (perna esquerda - braço esquerdo)
DERIVAÇÕES PRECORDIAIS(V1, V2, V3, V4, V5 e V6)
São obtidas unindo-se o terminal de Wilson (T) onde o eletrodo negativo é colocado. O eletrodo explorador, positivo, é colocado sucessivamente sobre as seis posições da superfície torácica
a) Quarto espaço intercostal, á direita do esterno (V1)
b) Quarto espaço intercostal, à esquerda do esterno (V2)
c) A meio caminho entre os pontos V2 e V4 (V3)
d) Quinto espaço intercostal esquerdo, na linha clavicular média (V4)
e) Quinto espaço intercostal esquerdo, na linha axilar anterior (V5)
f) Quinto espaço intercostal esquerdo, na linha axilar média (V6)
a) Quarto espaço intercostal, á direita do esterno (V1)
b) Quarto espaço intercostal, à esquerda do esterno (V2)
c) A meio caminho entre os pontos V2 e V4 (V3)
d) Quinto espaço intercostal esquerdo, na linha clavicular média (V4)
e) Quinto espaço intercostal esquerdo, na linha axilar anterior (V5)
f) Quinto espaço intercostal esquerdo, na linha axilar média (V6)
SISTEMA REPRODUTOR FEMININO

O sistema reprodutor feminino é constituído por dois ovários, duas tubas uterinas (trompas de Falópio), um útero, uma vagina, uma vulva. Ele está localizado no interior da cavidade pélvica. A pelve constitui um marco ósseo forte que realiza uma função protetora.
Vagina: é um canal de 8 a 10 cm de comprimento, de paredes elásticas, que liga o colo do útero aos genitais externos. Contém de cada lado de sua abertura, porém internamente, duas glândulas denominadas glândulas de Bartholin, que secretam um muco lubrificante.
A entrada da vagina é protegida por uma membrana circular - o hímen - que fecha parcialmente o orifício vulvo-vaginal e é quase sempre perfurado no centro, podendo ter formas diversas. Geralmente, essa membrana se rompe nas primeiras relações sexuais.
A vagina é o local onde o pênis deposita os espermatozóides na relação sexual. Além de possibilitar a penetração do pênis, possibilita a expulsão da menstruação e, na hora do parto, a saída do bebê.
A genitália externa ou vulva é delimitada e protegida por duas pregas cutâneo-mucosas intensamente irrigadas e inervadas - os grandes lábios. Na mulher reprodutivamente madura, os grandes lábios são recobertos por pêlos pubianos. Mais internamente, outra prega cutâneo-mucosa envolve a abertura da vagina - os pequenos lábios - que protegem a abertura da uretra e da vagina. Na vulva também está o clitóris, formado por tecido esponjoso erétil, homólogo ao pênis do homem.
Ovários: são as gônadas femininas. Produzem estrógeno e progesterona, hormônios sexuais femininos que serão vistos mais adiante.
No final do desenvolvimento embrionário de uma menina, ela já tem todas as células que irão transformar-se em gametas nos seus dois ovários. Estas células - os ovócitos primários - encontram-se dentro de estruturas denominadas folículos de Graaf ou folículos ovarianos. A partir da adolescência, sob ação hormonal, os folículos ovarianos começam a crescer e a desenvolver. Os folículos em desenvolvimento secretam o hormônio estrógeno. Mensalmente, apenas um folículo geralmente completa o desenvolvimento e a maturação, rompendo-se e liberando o ovócito secundário (gaemta feminino): fenômeno conhecido como ovulação. Após seu rompimento, a massa celular resultante transforma-se em corpo lúteo ou amarelo, que passa a secretar os hormônios progesterona e estrógeno. Com o tempo, o corpo lúteo regride e converte-se em corpo albicans ou corpo branco, uma pequena cicatriz fibrosa que irá permanecer no ovário.
O gameta feminino liberado na superfície de um dos ovários é recolhido por finas terminações das tubas uterinas - as fímbrias.
Tubas uterinas, ovidutos ou trompas de Falópio: são dois ductos que unem o ovário ao útero. Seu epitélio de revestimento é formados por células ciliadas. Os batimentos dos cílios microscópicos e os movimentos peristálticos das tubas uterinas impelem o gameta feminino até o útero.
Útero: órgão oco situado na cavidade pélvica anteriormente à bexiga e posteriormente ao reto, de parede muscular espessa (miométrio) e com formato de pêra invertida. É revestido internamente por um tecido vascularizado rico em glândulas - o endométrio.
FISIOLOGIA DA REPRODUÇÃO
A pituitária (hipófise) anterior das meninas, como a dos meninos, não secreta praticamente nenhum hormônio gonadotrópico até à idade de 10 a 14 anos. Entretanto, por essa época, começa a secretar dois hormônios gonadotrópicos. No inicio, secreta principalmente o hormônio foliculo-estimulante
(FSH), que inicia a vida sexual na menina em crescimento; mais tarde, secreta o harmônio luteinizante (LH), que auxilia no controle do ciclo menstrual.
Hormônio Folículo-Estimulante: causa a proliferação das células foliculares ovarianas e estimula a secreção de estrógeno, levando as cavidades foliculares a desenvolverem-se e a crescer.
Hormônio Luteinizante: aumenta ainda mais a secreção das células foliculares, estimulando a ovulação.
Hormônios Sexuais Femininos
Os dois hormônios ovarianos, o estrogênio e a progesterona, são responsáveis pelo desenvolvimento sexual da mulher e pelo ciclo menstrual. Esses hormônios, como os hormônios adrenocorticais e o hormônio masculino testosterona, são ambos compostos esteróides, formados, principalmente, de um lipídio, o colesterol. Os estrogênios são, realmente, vários hormônios diferentes chamados estradiol, estriol e estrona, mas que têm funções idênticas e estruturas químicas muito semelhantes. Por esse motivo, são considerados juntos, como um único hormônio.
Funções do Estrogênio: o estrogênio induz as células de muitos locais do organismo, a proliferar, isto é, a aumentar em número. Por exemplo, a musculatura lisa do útero, aumenta tanto que o órgão, após a puberdade, chega a duplicar ou, mesmo, a triplicar de tamanho. O estrogênio também provoca o aumento da vagina e o desenvolvimento dos lábios que a circundam, faz o púbis se cobrir de pêlos, os quadris se alargarem e o estreito pélvico assumir a forma ovóide, em vez de afunilada como no homem; provoca o desenvolvimento das mamas e a proliferação dos seus elementos glandulares, e, finalmente, leva o tecido adiposo a concentrar-se, na mulher, em áreas como os quadris e coxas, dando-lhes o arredondamento típico do sexo. Em resumo, todas as características que distinguem a mulher do homem são devido ao estrogênio e a razão básica para o desenvolvimento dessas características é o estímulo à proliferação dos elementos celulares em certas regiões do corpo.
O estrogênio também estimula o crescimento de todos os ossos logo após a puberdade, mas promove rápida calcificação óssea, fazendo com que as partes dos ossos que crescem se "extingam" dentro de poucos anos, de forma que o crescimento, então, pára. A mulher, nessa fase, cresce mais rapidamente que o homem, mas pára após os primeiros anos da puberdade; já o homem tem um crescimento menos rápido, porém mais prolongado, de modo que ele assume uma estatura maior que a da mulher, e, nesse ponto, também se diferenciam os dois sexos.
O estrogênio tem, outrossim, efeitos muito importantes no revestimento interno do útero, o endométrio, no ciclo menstrual.
Funções da Progesterona: a progesterona tem pouco a ver com o desenvolvimento dos caracteres sexuais femininos; está principalmente relacionada com a preparação do útero para a aceitação do embrião e à preparação das mamas para a secreção láctea. Em geral, a progesterona aumenta o grau da atividade secretória das glândulas mamárias e, também, das células que revestem a parede uterina, acentuando o espessamento do endométrio e fazendo com que ele seja intensamente invadido por vasos sangüíneos; determina, ainda, o surgimento de numerosas glândulas produtoras de glicogênio. Finalmente, a progesterona inibe as contrações do útero e impede a expulsão do embrião que se está implantando ou do feto em desenvolvimento.
CICLO MENSTRUAL
O ciclo menstrual na mulher é causado pela secreção alternada dos hormônios folículo-estimulante e luteinizante, pela pituitária (hipófise) anterior (adenohipófise), e dos estrogênios e progesterona, pelos ovários. O ciclo de fenômenos que induzem essa alternância tem a seguinte explicação:
1. No começo do ciclo menstrual, isto é, quando a menstruação se inicia, a pituitária anterior secreta maiores quantidades de hormônio folículo-estimulante juntamente com pequenas quantidades de hormônio luteinizante. Juntos, esses hormônios promovem o crescimento de diversos folículos nos ovários e acarretam uma secreção considerável de estrogênio (estrógeno).
2. Acredita-se que o estrogênio tenha, então, dois efeitos seqüenciais sobre a secreção da pituitária anterior. Primeiro, inibiria a secreção dos hormônios folículo-estimulante e luteinizante, fazendo com que suas taxas declinassem a um mínimo por volta do décimo dia do ciclo. Depois, subitamente a pituitária anterior começaria a secretar quantidades muito elevadas de ambos os hormônios mas principalmente do hormônio luteinizante. É essa fase de aumento súbito da secreção que provoca o rápido desenvolvimento final de um dos folículos ovarianos e a sua ruptura dentro de cerca de dois dias.
3. O processo de ovulação, que ocorre por volta do décimo quarto dia de um ciclo normal de 28 dias, conduz ao desenvolvimento do corpo lúteo ou corpo amarelo, que secreta quantidades elevadas de progesterona e quantidades consideráveis de estrogênio.
4. O estrogênio e a progesterona secretados pelo corpo lúteo inibem novamente a pituitária anterior, diminuindo a taxa de secreção dos hormônios folículo-estimulante e luteinizante. Sem esses hormônios para estimulá-lo, o corpo lúteo involui, de modo que a secreção de estrogênio e progesterona cai para níveis muito baixos. É nesse momento que a menstruação se inicia, provocada por esse súbito declínio na secreção de ambos os hormônios.
5. Nessa ocasião, a pituitária anterior, que estava inibida pelo estrogênio e pela progesterona, começa a secretar outra vez grandes quantidades de hormônio folículo-estimulante, iniciando um novo ciclo. Esse processo continua durante toda a vida reprodutiva da mulher.
Podemos dividir o ciclo menstrual em 4 fases:
1.Fase menstrual: corresponde aos dias de menstruação e dura cerca de 3 a 7 dias, geralmente.
2.Fase proliferativa ou estrogênica: período de secreção de estrógeno pelo folículo ovariano, que se encontra em maturação.
3.Fase secretora ou lútea: o final da fase proliferativa e o início da fase secretora é marcado pela ovulação. Essa fase é caracterizada pela intensa ação do corpo lúteo.
4.Fase pré-menstrual ou isquêmica: período de queda das concentrações dos hormônios ovarianos, quando a camada superficial do endométrio perde seu suprimento sangüíneo normal e a mulher está prestes a menstruar. Dura cerca de dois dias, podendo ser acompanhada por dor de cabeça, dor nas mamas, alterações psíquicas, como irritabilidade e insônia (TPM ou Tensão Pré-Menstrual).
HORMÔNIOS DA GRAVIDEZ
Gonadotrofina coriônica humana (HCG): é um hormônio glicoproteíco, secretado desde o início da formação da placenta pelas células trofoblásticas, após nidação (implantação) do blastocisto (*). A principal função fisiológica deste hormônio é a de manter o corpo lúteo, de modo que as taxas de progesterona e estrogênio não diminuam, garantindo, assim, a manutenção da gravidez (inibição da menstruação) e a ausência de nova ovulação. Por volta da 15ª semana de gestação, com a placenta já formada e madura produzindo estrógeno e progesterona, ocorre declínio acentuado na concentração de HCG e involução do corpo lúteo.
Hormônio lactogênio placentário humano: é um hormônio protéico, de estrutura química semelhante à da prolactina e da somatotrofina hipofisária. É encontrado no plasma da gestante a partir da 4ª semana de gestação. Tem efeito lipolítico, aumenta a resistência materna à ação da insulina e estimula o pâncreas na secreção de insulina, ajudando no crescimento fetal, pois proporciona maior quantidade de glicose e de nutrientes para o feto em desenvolvimento.
Hormônio melanotrófico: atua nos melanócitos para liberação de melanina, aumentando a pigmentação da aréola, abdomên e face.
Aldosterona: mantém o equilíbrio de sódio, pois a progesterona estimula a eliminação do mesmo, e a aldosterona promove sua reabsorção.
Progesterona: relaxa a musculatura lisa, o que diminui a contração uterina, para não ter a expulsão do feto. Aumenta o endométrio, pois se o endométrio não estiver bem desenvolvido, poderá ocorrer um aborto natural ou o blastocisto se implantar (nidação) além do endométrio. Este hormônio é importante para o equilíbrio hidro-eletrolítico, além de estimular o centro respiratório no cérebro, fazendo com que aumente a ventilação, e conseqüentemente, fazendo com que a mãe mande mais oxigênio para o feto. Complementa os efeitos do estrogênio nas mamas, promovendo o crescimento dos elementos glandulares, o desenvolvimento do epitélio secretor e a deposição de nutrientes nas células glandulares, de modo que, quando a produção de leite for solicitada a matéria-prima já esteja presente.
Estrogênio: promove rápida proliferação da musculatura uterina; grande desenvolvimento do sistema vascular do útero; aumento dos órgãos sexuais externos e da abertura vaginal, proporcionando uma via mais ampla para o parto; rápido aumento das mamas; contribui ainda para a manutenção hídrica e aumenta a circulação. Dividido em estradiol e estrona - que estão na corrente materna; e estriol - que está na corrente fetal, é medido para avaliar a função feto-placentária e o bem estar fetal.
HORMÔNIOS DO PARTO
A ocitocina é um hormônio que potencializa as contrações uterinas tornando-as fortes e coordenadas, até completar-se o parto.
Quando inicia a gravidez, não existem receptores no útero para a ocitocina. Estes receptores vão aparecendo gradativamente no decorrer da gravidez. Quando a ocitocina se liga a eles, causa a contração do músculo liso uterino e também, estimulação da produção de prostaglandinas, pelo útero, que ativará o músculo liso uterino.
O parto depende tanto da secreção de ocitocina quanto da produção das prostaglandinas, porque sem estas, não haverá a adequada dilatação do colo do útero e conseqüentemente, o parto não irá progredir normalmente. Não são bem conhecidos os fatores desencadeantes do trabalho de parto, mas sabe-se que, quando o hipotálamo do feto alcança certo grau de maturação, estimula a hipófise fetal a liberar ACTH. Agindo sobre a adrenal do feto, esse hormônio aumenta a secreção de cortisol e outros hormônios, que estimulam a placenta a secretar prostaglandinas. Estas promovem contrações da musculatura lisa do útero. Ainda não se sabe o que impede o parto prematuro, uma vez que nas fases finais da gravidez, há uma elevação do nível de ocitocina e de seus receptores, o que poderia ocasionar o início do trabalho de parto, antes do fim total da gravidez. Existem possíveis fatores inibitórios do trabalho de parto, como a proporção estrogênio/progesterona e o nível de relaxina, hormônio produzido pelo corpo lúteo do ovário.
A progesterona mantém seus níveis elevados durante toda a gravidez, inibindo o músculo liso uterino e bloqueando sua resposta a ocitocina e as prostaglandinas. O estrogênio aumenta o grau de contratilidade uterina. Na última etapa da gestação, o estrogênio tende a aumentar mais que a progesterona, o que faz com que o útero consiga ter uma contratilidade maior.
A relaxina aumenta o número de receptores para a ocitocina, além de produzir um ligeiro amolecimento das articulações pélvicas (articulações da bacia) e das suas cápsulas articulares, dando-lhes a flexibilidade necessária para o parto (por provocar remodelamento do tecido conjuntivo, afrouxa a união entre os ossos da bacia e alarga o canal de passagem do feto). Tem ação importante no útero para que ele se distenda, a medida em que o bebê cresce. O nível de relaxina aumenta ao máximo antes do parto e depois cai rapidamente.
Ainda não se conhecem os fatores que realmente interferem no trabalho de parto, mas uma vez que ele tenha iniciado, há um aumento no nível de ocitocina, elevando muito sua secreção, o que continua até a expulsão do feto.
OS HORMÔNIOS E OS MECANISMOS DA LACTAÇÃO
Durante a gravidez, há a necessidade de uma proliferação dos alvéolos e dos dutos para a lactação. Isto ocorre devido à ação dos hormônios progesterona e estrogênio. O lactogênio placentário e a prolactina também são muito importantes na preparação das mamas.
A prolactina começa a ser produzida ainda na puberdade, mas em pequena quantidade. O surto deste hormônio acontece em decorrência da gravidez, e é aumentado, gradativamente, durante a amamentação. Tal hormônio é responsável pelo crescimento e pela atividade secretora dos alvéolos mamários. O lactogênio placentário age como a prolactina, desenvolvendo os alvéolos.
Estes dois hormônios estão presentes durante toda a gravidez, porém suas quantidades não são aumentadas, devido a inibição causada pelos altos níveis de progesterona e estrogênio. Ao final do trabalho de parto, há uma queda nos níveis destes dois últimos hormônios, ocasionando um aumento nas quantidades de prolactina e lactogênio placentário, o que possibilita o início da produção de leite. Enquanto houver a sucção do mamilo pelo bebê, a prolactina continuará produzindo leite. Isto acontece porque quando o bebê faz esta sucção nos mamilos, estimula o hipotálamo a secretar o fator liberador da prolactina, mantendo seus níveis e, conseqüentemente, a produção de leite. A produção de leite só irá diminuir ou cessar completamente se a mãe não amamentar seu filho, pois neste caso, não haverá mais a estimulação decorrente da sucção do mamilo. A sucção do mamilo também estimulará a hipófise anterior, que irá secretar ocitocina. Este hormônio é o responsável pela ejeção do leite. Tal mecanismo ocorre porque a ocitocina contrai os músculos ao redor dos alvéolos, fazendo com que o leite caminhe até o mamilo. O leite só começa a ser produzido depois do primeiro dia do nascimento. Até este período, haverá a secreção e liberação do colostro, que é um líquido aquoso, de cor amarelada, que contém anticorpos maternos.
REFERÊNCIA:
http://www.afh.bio.br/reprod/reprod1.asp
Profª Ana Luisa Miranda Vilela
http://www.embarazada.com/
No final do desenvolvimento embrionário de uma menina, ela já tem todas as células que irão transformar-se em gametas nos seus dois ovários. Estas células - os ovócitos primários - encontram-se dentro de estruturas denominadas folículos de Graaf ou folículos ovarianos. A partir da adolescência, sob ação hormonal, os folículos ovarianos começam a crescer e a desenvolver. Os folículos em desenvolvimento secretam o hormônio estrógeno. Mensalmente, apenas um folículo geralmente completa o desenvolvimento e a maturação, rompendo-se e liberando o ovócito secundário (gaemta feminino): fenômeno conhecido como ovulação. Após seu rompimento, a massa celular resultante transforma-se em corpo lúteo ou amarelo, que passa a secretar os hormônios progesterona e estrógeno. Com o tempo, o corpo lúteo regride e converte-se em corpo albicans ou corpo branco, uma pequena cicatriz fibrosa que irá permanecer no ovário.
O gameta feminino liberado na superfície de um dos ovários é recolhido por finas terminações das tubas uterinas - as fímbrias.
Tubas uterinas, ovidutos ou trompas de Falópio: são dois ductos que unem o ovário ao útero. Seu epitélio de revestimento é formados por células ciliadas. Os batimentos dos cílios microscópicos e os movimentos peristálticos das tubas uterinas impelem o gameta feminino até o útero.
Útero: órgão oco situado na cavidade pélvica anteriormente à bexiga e posteriormente ao reto, de parede muscular espessa (miométrio) e com formato de pêra invertida. É revestido internamente por um tecido vascularizado rico em glândulas - o endométrio.
FISIOLOGIA DA REPRODUÇÃO
A pituitária (hipófise) anterior das meninas, como a dos meninos, não secreta praticamente nenhum hormônio gonadotrópico até à idade de 10 a 14 anos. Entretanto, por essa época, começa a secretar dois hormônios gonadotrópicos. No inicio, secreta principalmente o hormônio foliculo-estimulante
(FSH), que inicia a vida sexual na menina em crescimento; mais tarde, secreta o harmônio luteinizante (LH), que auxilia no controle do ciclo menstrual.
Hormônio Folículo-Estimulante: causa a proliferação das células foliculares ovarianas e estimula a secreção de estrógeno, levando as cavidades foliculares a desenvolverem-se e a crescer.
Hormônio Luteinizante: aumenta ainda mais a secreção das células foliculares, estimulando a ovulação.
Hormônios Sexuais Femininos
Os dois hormônios ovarianos, o estrogênio e a progesterona, são responsáveis pelo desenvolvimento sexual da mulher e pelo ciclo menstrual. Esses hormônios, como os hormônios adrenocorticais e o hormônio masculino testosterona, são ambos compostos esteróides, formados, principalmente, de um lipídio, o colesterol. Os estrogênios são, realmente, vários hormônios diferentes chamados estradiol, estriol e estrona, mas que têm funções idênticas e estruturas químicas muito semelhantes. Por esse motivo, são considerados juntos, como um único hormônio.
Funções do Estrogênio: o estrogênio induz as células de muitos locais do organismo, a proliferar, isto é, a aumentar em número. Por exemplo, a musculatura lisa do útero, aumenta tanto que o órgão, após a puberdade, chega a duplicar ou, mesmo, a triplicar de tamanho. O estrogênio também provoca o aumento da vagina e o desenvolvimento dos lábios que a circundam, faz o púbis se cobrir de pêlos, os quadris se alargarem e o estreito pélvico assumir a forma ovóide, em vez de afunilada como no homem; provoca o desenvolvimento das mamas e a proliferação dos seus elementos glandulares, e, finalmente, leva o tecido adiposo a concentrar-se, na mulher, em áreas como os quadris e coxas, dando-lhes o arredondamento típico do sexo. Em resumo, todas as características que distinguem a mulher do homem são devido ao estrogênio e a razão básica para o desenvolvimento dessas características é o estímulo à proliferação dos elementos celulares em certas regiões do corpo.
O estrogênio também estimula o crescimento de todos os ossos logo após a puberdade, mas promove rápida calcificação óssea, fazendo com que as partes dos ossos que crescem se "extingam" dentro de poucos anos, de forma que o crescimento, então, pára. A mulher, nessa fase, cresce mais rapidamente que o homem, mas pára após os primeiros anos da puberdade; já o homem tem um crescimento menos rápido, porém mais prolongado, de modo que ele assume uma estatura maior que a da mulher, e, nesse ponto, também se diferenciam os dois sexos.
O estrogênio tem, outrossim, efeitos muito importantes no revestimento interno do útero, o endométrio, no ciclo menstrual.
Funções da Progesterona: a progesterona tem pouco a ver com o desenvolvimento dos caracteres sexuais femininos; está principalmente relacionada com a preparação do útero para a aceitação do embrião e à preparação das mamas para a secreção láctea. Em geral, a progesterona aumenta o grau da atividade secretória das glândulas mamárias e, também, das células que revestem a parede uterina, acentuando o espessamento do endométrio e fazendo com que ele seja intensamente invadido por vasos sangüíneos; determina, ainda, o surgimento de numerosas glândulas produtoras de glicogênio. Finalmente, a progesterona inibe as contrações do útero e impede a expulsão do embrião que se está implantando ou do feto em desenvolvimento.
CICLO MENSTRUAL
O ciclo menstrual na mulher é causado pela secreção alternada dos hormônios folículo-estimulante e luteinizante, pela pituitária (hipófise) anterior (adenohipófise), e dos estrogênios e progesterona, pelos ovários. O ciclo de fenômenos que induzem essa alternância tem a seguinte explicação:
1. No começo do ciclo menstrual, isto é, quando a menstruação se inicia, a pituitária anterior secreta maiores quantidades de hormônio folículo-estimulante juntamente com pequenas quantidades de hormônio luteinizante. Juntos, esses hormônios promovem o crescimento de diversos folículos nos ovários e acarretam uma secreção considerável de estrogênio (estrógeno).
2. Acredita-se que o estrogênio tenha, então, dois efeitos seqüenciais sobre a secreção da pituitária anterior. Primeiro, inibiria a secreção dos hormônios folículo-estimulante e luteinizante, fazendo com que suas taxas declinassem a um mínimo por volta do décimo dia do ciclo. Depois, subitamente a pituitária anterior começaria a secretar quantidades muito elevadas de ambos os hormônios mas principalmente do hormônio luteinizante. É essa fase de aumento súbito da secreção que provoca o rápido desenvolvimento final de um dos folículos ovarianos e a sua ruptura dentro de cerca de dois dias.
3. O processo de ovulação, que ocorre por volta do décimo quarto dia de um ciclo normal de 28 dias, conduz ao desenvolvimento do corpo lúteo ou corpo amarelo, que secreta quantidades elevadas de progesterona e quantidades consideráveis de estrogênio.
4. O estrogênio e a progesterona secretados pelo corpo lúteo inibem novamente a pituitária anterior, diminuindo a taxa de secreção dos hormônios folículo-estimulante e luteinizante. Sem esses hormônios para estimulá-lo, o corpo lúteo involui, de modo que a secreção de estrogênio e progesterona cai para níveis muito baixos. É nesse momento que a menstruação se inicia, provocada por esse súbito declínio na secreção de ambos os hormônios.
5. Nessa ocasião, a pituitária anterior, que estava inibida pelo estrogênio e pela progesterona, começa a secretar outra vez grandes quantidades de hormônio folículo-estimulante, iniciando um novo ciclo. Esse processo continua durante toda a vida reprodutiva da mulher.
Podemos dividir o ciclo menstrual em 4 fases:
1.Fase menstrual: corresponde aos dias de menstruação e dura cerca de 3 a 7 dias, geralmente.
2.Fase proliferativa ou estrogênica: período de secreção de estrógeno pelo folículo ovariano, que se encontra em maturação.
3.Fase secretora ou lútea: o final da fase proliferativa e o início da fase secretora é marcado pela ovulação. Essa fase é caracterizada pela intensa ação do corpo lúteo.
4.Fase pré-menstrual ou isquêmica: período de queda das concentrações dos hormônios ovarianos, quando a camada superficial do endométrio perde seu suprimento sangüíneo normal e a mulher está prestes a menstruar. Dura cerca de dois dias, podendo ser acompanhada por dor de cabeça, dor nas mamas, alterações psíquicas, como irritabilidade e insônia (TPM ou Tensão Pré-Menstrual).
HORMÔNIOS DA GRAVIDEZ
Gonadotrofina coriônica humana (HCG): é um hormônio glicoproteíco, secretado desde o início da formação da placenta pelas células trofoblásticas, após nidação (implantação) do blastocisto (*). A principal função fisiológica deste hormônio é a de manter o corpo lúteo, de modo que as taxas de progesterona e estrogênio não diminuam, garantindo, assim, a manutenção da gravidez (inibição da menstruação) e a ausência de nova ovulação. Por volta da 15ª semana de gestação, com a placenta já formada e madura produzindo estrógeno e progesterona, ocorre declínio acentuado na concentração de HCG e involução do corpo lúteo.
Hormônio lactogênio placentário humano: é um hormônio protéico, de estrutura química semelhante à da prolactina e da somatotrofina hipofisária. É encontrado no plasma da gestante a partir da 4ª semana de gestação. Tem efeito lipolítico, aumenta a resistência materna à ação da insulina e estimula o pâncreas na secreção de insulina, ajudando no crescimento fetal, pois proporciona maior quantidade de glicose e de nutrientes para o feto em desenvolvimento.
Hormônio melanotrófico: atua nos melanócitos para liberação de melanina, aumentando a pigmentação da aréola, abdomên e face.
Aldosterona: mantém o equilíbrio de sódio, pois a progesterona estimula a eliminação do mesmo, e a aldosterona promove sua reabsorção.
Progesterona: relaxa a musculatura lisa, o que diminui a contração uterina, para não ter a expulsão do feto. Aumenta o endométrio, pois se o endométrio não estiver bem desenvolvido, poderá ocorrer um aborto natural ou o blastocisto se implantar (nidação) além do endométrio. Este hormônio é importante para o equilíbrio hidro-eletrolítico, além de estimular o centro respiratório no cérebro, fazendo com que aumente a ventilação, e conseqüentemente, fazendo com que a mãe mande mais oxigênio para o feto. Complementa os efeitos do estrogênio nas mamas, promovendo o crescimento dos elementos glandulares, o desenvolvimento do epitélio secretor e a deposição de nutrientes nas células glandulares, de modo que, quando a produção de leite for solicitada a matéria-prima já esteja presente.
Estrogênio: promove rápida proliferação da musculatura uterina; grande desenvolvimento do sistema vascular do útero; aumento dos órgãos sexuais externos e da abertura vaginal, proporcionando uma via mais ampla para o parto; rápido aumento das mamas; contribui ainda para a manutenção hídrica e aumenta a circulação. Dividido em estradiol e estrona - que estão na corrente materna; e estriol - que está na corrente fetal, é medido para avaliar a função feto-placentária e o bem estar fetal.
HORMÔNIOS DO PARTO
A ocitocina é um hormônio que potencializa as contrações uterinas tornando-as fortes e coordenadas, até completar-se o parto.
Quando inicia a gravidez, não existem receptores no útero para a ocitocina. Estes receptores vão aparecendo gradativamente no decorrer da gravidez. Quando a ocitocina se liga a eles, causa a contração do músculo liso uterino e também, estimulação da produção de prostaglandinas, pelo útero, que ativará o músculo liso uterino.
O parto depende tanto da secreção de ocitocina quanto da produção das prostaglandinas, porque sem estas, não haverá a adequada dilatação do colo do útero e conseqüentemente, o parto não irá progredir normalmente. Não são bem conhecidos os fatores desencadeantes do trabalho de parto, mas sabe-se que, quando o hipotálamo do feto alcança certo grau de maturação, estimula a hipófise fetal a liberar ACTH. Agindo sobre a adrenal do feto, esse hormônio aumenta a secreção de cortisol e outros hormônios, que estimulam a placenta a secretar prostaglandinas. Estas promovem contrações da musculatura lisa do útero. Ainda não se sabe o que impede o parto prematuro, uma vez que nas fases finais da gravidez, há uma elevação do nível de ocitocina e de seus receptores, o que poderia ocasionar o início do trabalho de parto, antes do fim total da gravidez. Existem possíveis fatores inibitórios do trabalho de parto, como a proporção estrogênio/progesterona e o nível de relaxina, hormônio produzido pelo corpo lúteo do ovário.
A progesterona mantém seus níveis elevados durante toda a gravidez, inibindo o músculo liso uterino e bloqueando sua resposta a ocitocina e as prostaglandinas. O estrogênio aumenta o grau de contratilidade uterina. Na última etapa da gestação, o estrogênio tende a aumentar mais que a progesterona, o que faz com que o útero consiga ter uma contratilidade maior.
A relaxina aumenta o número de receptores para a ocitocina, além de produzir um ligeiro amolecimento das articulações pélvicas (articulações da bacia) e das suas cápsulas articulares, dando-lhes a flexibilidade necessária para o parto (por provocar remodelamento do tecido conjuntivo, afrouxa a união entre os ossos da bacia e alarga o canal de passagem do feto). Tem ação importante no útero para que ele se distenda, a medida em que o bebê cresce. O nível de relaxina aumenta ao máximo antes do parto e depois cai rapidamente.
Ainda não se conhecem os fatores que realmente interferem no trabalho de parto, mas uma vez que ele tenha iniciado, há um aumento no nível de ocitocina, elevando muito sua secreção, o que continua até a expulsão do feto.
OS HORMÔNIOS E OS MECANISMOS DA LACTAÇÃO
Durante a gravidez, há a necessidade de uma proliferação dos alvéolos e dos dutos para a lactação. Isto ocorre devido à ação dos hormônios progesterona e estrogênio. O lactogênio placentário e a prolactina também são muito importantes na preparação das mamas.
A prolactina começa a ser produzida ainda na puberdade, mas em pequena quantidade. O surto deste hormônio acontece em decorrência da gravidez, e é aumentado, gradativamente, durante a amamentação. Tal hormônio é responsável pelo crescimento e pela atividade secretora dos alvéolos mamários. O lactogênio placentário age como a prolactina, desenvolvendo os alvéolos.
Estes dois hormônios estão presentes durante toda a gravidez, porém suas quantidades não são aumentadas, devido a inibição causada pelos altos níveis de progesterona e estrogênio. Ao final do trabalho de parto, há uma queda nos níveis destes dois últimos hormônios, ocasionando um aumento nas quantidades de prolactina e lactogênio placentário, o que possibilita o início da produção de leite. Enquanto houver a sucção do mamilo pelo bebê, a prolactina continuará produzindo leite. Isto acontece porque quando o bebê faz esta sucção nos mamilos, estimula o hipotálamo a secretar o fator liberador da prolactina, mantendo seus níveis e, conseqüentemente, a produção de leite. A produção de leite só irá diminuir ou cessar completamente se a mãe não amamentar seu filho, pois neste caso, não haverá mais a estimulação decorrente da sucção do mamilo. A sucção do mamilo também estimulará a hipófise anterior, que irá secretar ocitocina. Este hormônio é o responsável pela ejeção do leite. Tal mecanismo ocorre porque a ocitocina contrai os músculos ao redor dos alvéolos, fazendo com que o leite caminhe até o mamilo. O leite só começa a ser produzido depois do primeiro dia do nascimento. Até este período, haverá a secreção e liberação do colostro, que é um líquido aquoso, de cor amarelada, que contém anticorpos maternos.
REFERÊNCIA:
http://www.afh.bio.br/reprod/reprod1.asp
Profª Ana Luisa Miranda Vilela
http://www.embarazada.com/
SISTEMA REPRODUTOR MASCULINO
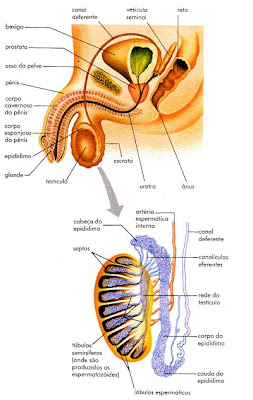
O sistema reprodutor masculino é formado por:
-Testículos ou gônadas
-Vias espermáticas: epidídimo, canal deferente, uretra.
-Pênis
-Escroto
-Glândulas anexas: próstata, vesículas seminais, glândulas bulbouretrais.
-Testículos ou gônadas
-Vias espermáticas: epidídimo, canal deferente, uretra.
-Pênis
-Escroto
-Glândulas anexas: próstata, vesículas seminais, glândulas bulbouretrais.
Testículos: são as gônadas masculinas. Cada testículo é composto por um emaranhado de tubos, os ductos seminíferos Esses ductos são formados pelas células de Sértoli (ou de sustento) e pelo epitélio germinativo, onde ocorrerá a formação dos espermatozóides. Em meio aos ductos seminíferos, as células intersticiais ou de Leydig (nomenclatura antiga) produzem os hormônios sexuais masculinos, sobretudo a testosterona, responsáveis pelo desenvolvimento dos órgãos genitais masculinos e dos caracteres sexuais secundários:
-Estimulam os folículos pilosos para que façam crescer a barba masculina e o pêlo pubiano.
-Estimulam o crescimento das glândulas sebáceas e a elaboração do sebo.
-Produzem o aumento de massa muscular nas crianças durante a puberdade, pelo aumento do tamanho das fibras musculares.
-Ampliam a laringe e tornam mais grave a voz.
-Fazem com que o desenvolvimento da massa óssea seja maior, protegendo contra a osteoporose.
-Epidídimos: são dois tubos enovelados que partem dos testículos, onde os espermatozóides são armazenados.
-Canais deferentes: são dois tubos que partem dos testículos, circundam a bexiga urinária e unem-se ao ducto ejaculatório, onde desembocam as vesículas seminais.
Vesículas seminais: responsáveis pela produção de um líquido, que será liberado no ducto ejaculatório que, juntamente com o líquido prostático e espermatozóides, entrarão na composição do sêmen. O líquido das vesículas seminais age como fonte de energia para os espermatozóides e é constituído principalmente por frutose, apesar de conter fosfatos, nitrogênio não protéico, cloretos, colina (álcool de cadeia aberta considerado como integrante do complexo vitamínico B) e prostaglandinas (hormônios produzidos em numerosos tecidos do corpo. Algumas prostaglandinas atuam na contração da musculatura lisa do útero na dismenorréia – cólica menstrual, e no orgasmo; outras atuam promovendo vasodilatação em artérias do cérebro, o que talvez justifique as cefaléias – dores de cabeça – da enxaqueca. São formados a partir de ácidos graxos insaturados e podem ter a sua síntese interrompida por analgésicos e antiinflamatórios).
Próstata: glândula localizada abaixo da bexiga urinária. Secreta substâncias alcalinas que neutralizam a acidez da urina e ativa os espermatozóides.
Glândulas Bulbo Uretrais ou de Cowper: sua secreção transparente é lançada dentro da uretra para limpá-la e preparar a passagem dos espermatozóides. Também tem função na lubrificação do pênis durante o ato sexual.
Pênis: é considerado o principal órgão do aparelho sexual masculino, sendo formado por dois tipos de tecidos cilíndricos: dois corpos cavernosos e um corpo esponjoso (envolve e protege a uretra). Na extremidade do pênis encontra-se a glande - cabeça do pênis, onde podemos visualizar a abertura da uretra. Com a manipulação da pele que a envolve - o prepúcio - acompanhado de estímulo erótico, ocorre a inundação dos corpos cavernosos e esponjoso, com sangue, tornando-se rijo, com considerável aumento do tamanho (ereção). O prepúcio deve ser puxado e higienizado a fim de se retirar dele o esmegma (uma secreção sebácea espessa e esbranquiçada, com forte odor, que consiste principalmente em células epiteliais descamadas que se acumulam debaixo do prepúcio). Quando a glande não consegue ser exposta devido ao estreitamento do prepúcio, diz-se que a pessoa tem fimose.
Uretra: é comumente um canal destinado para a urina, mas os músculos na entrada da bexiga se contraem durante a ereção para que nenhuma urina entre no sêmen e nenhum sêmen entre na bexiga. Todos os espermatozóides não ejaculados são reabsorvidos pelo corpo dentro de algum tempo.
Saco Escrotal ou Bolsa Escrotal ou Escroto: Um espermatozóide leva cerca de 70 dias para ser produzido. Eles não podem se desenvolver adequadamente na temperatura normal do corpo (36,5°C). Assim, os testículos se localizam na parte externa do corpo, dentro da bolsa escrotal, que tem a função de termorregulação (aproximam ou afastam os testículos do corpo), mantendo-os a uma temperatura geralmente em torno de 1 a 3 °C abaixo da corporal.
FISIOLOGIA DA REPRODUÇÃO
O hipotálamo libera FATORES LIBERADORES DOS HORMÔNIOS GONADOTRÓFICOS que fazem a hipófise liberar FSH (hormônio folículo estimulante) e LH (hormônio luteinizante).
FSH à estimula a espermatogênese pelas células dos túbulos seminíferos.
LH à estimula a produção de testosterona pelas células intersticiais dos testículos à características sexuais secundárias, elevação do desejo sexual.
TESTOSTERONA
Efeito na Espermatogênese: A testosterona faz com que os testículos cresçam. Ela deve estar presente, também, junto com o folículo estimulante, antes que a espermatogênese se complete.
Efeito nos caracteres sexuais masculinos: Depois que um feto começa a se desenvolver no útero materno, seus testículos começam a secretar testosterona, quando tem poucas semanas de vida apenas. Essa testosterona, então, auxilia o feto a desenvolver órgãos sexuais masculinos e características secundárias masculinas. Isto é, acelera a formação do pênis, da bolsa escrotal, da próstata, das vesículas seminais, dos ductos deferentes e dos outros órgãos sexuais masculinos. Além disso, a testosterona faz com que os testículos desçam da cavidade abdominal para a bolsa escrotal; se a produção de testosterona pelo feto é insuficiente, os testículos não conseguem descer; permanecem na cavidade abdominal. A secreção da testosterona pelos testículos fetais é estimulada por um hormônio chamado gonadotrofina coriônica, formado na placenta durante a gravidez. Imediatamente após o nascimento da criança, a perda de conexão com a placenta remove esse feito estimulador, de modo que os testículos deixam de secretar testosterona. Em conseqüência, as características sexuais interrompem seu desenvolvimento desde o nascimento até à puberdade. Na puberdade, o reaparecimento da secreção de testosterona induz os órgãos sexuais masculinos a retomar o crescimento. Os testículos, a bolsa escrotal e o pênis crescem, então, aproximadamente mais 10 vezes.
Efeito nos caracteres sexuais secundários: Além dos efeitos sobre os órgãos genitais, a testosterona exerce outros efeitos gerais por todo o organismo para dar ao homem adulto suas características distintivas. Faz com que os pêlos cresçam na face, ao longo da linha média do abdome, no púbis e no tórax. Origina, porém, a calvície nos homens que tenham predisposição hereditária para ela. Estimula o crescimento da laringe, de maneira que o homem, após a puberdade fica com a voz mais grave. Estimula um aumento na deposição de proteína nos músculos, pele, ossos e em outras partes do corpo, de maneira que o adolescente do sexo masculino se torna geralmente maior e mais musculoso do que a mulher, nessa fase. Algumas vezes, a testosterona também promove uma secreção anormal das glândulas sebáceas da pele, fazendo com que se desenvolva a acne pós-puberdade na face.
Na ausência de testosterona, as características sexuais secundárias não se desenvolvem e o indivíduo mantém um aspecto sexualmente infantil.
REFERÊNCIA:
HOMEOSTASE E COAGULAÇÃO SANGUÍNEA

HEMOSTASE
Prevenção da perda de sangue.
(1)- Espasmo Vascular;
(2)- Formação do tampão plaquetário;
(3)- Formação de um coágulo sangüíneo como resultado da coagulação sangüínea;
(4)- Eventual Crescimento do tecido Fibroso para dentro do coágulo sangüíneo para fechar permanentemente a lesão no vaso.
(1)- Espasmo Vascular;
(2)- Formação do tampão plaquetário;
(3)- Formação de um coágulo sangüíneo como resultado da coagulação sangüínea;
(4)- Eventual Crescimento do tecido Fibroso para dentro do coágulo sangüíneo para fechar permanentemente a lesão no vaso.
MECANISMO DE COAGULAÇÃO SANGÜÍNEA
Teoria básica
-Coagulação – Pró-coagulantes;
-Anticoagulantes
Mecanimos geral :
(1)- Em resposta à ruptura do vaso ou dano ao próprio sangue, ocorre uma cascata complexa de reações químicas no sangue, envolvendo mais de uma dúzia de fatores de coagulação sangüínea. O resultado é a formação de um complexo de substâncias ativadas, chamado do ativador da protrombina.
(2)- O ativador de protrombina catalisa a conversão da protrombina em trombina.
(3)- A trombina age como uma enzima que converte o fibrinogênio em fibras de fibrina, e estas envolvem
as plaquetas, os glóbulos sangüíneos e o plasma para formar o coágulo.
CONVERSÃO DA PROTROMBINA EM TROMBINA
- Protrombina é uma proteína plasmática alfa2 globulina PM 68.700 e está presente no plasma.
-Protrombina é uma proteína instável que pode dividir-se facilmente em compostos menores de trombina.
- A vitamina K é necessária para o fígado produzir normalmente a protrombina, bem como outros fatores
( Fator VII, IX, X e a proteína C ).
CONVERSÃO DE FIBRINOGÊNIO EM FIBRINA.
-O fibrinogênio é uma proteína de alto peso molecular que está no plasma e também é formado no fígado.
Devido ao seu alto PM ela passa pouco para os líquidos intersticiais; por isto estes líquidos coagulam muito pouco ou não coagulam. Quando há permeabilidade aumentada patologicamente, o fibrinogênio, então escapa para os líquidos teciduais em quantidade suficiente para permitir a coagulação destes líquidos do mesmo modo plasma e o coágulo sangüíneo total.
Ação Da Trombina Sobre O Fibrinogênio Para Formar A Fibrina: Trombina que é uma enzima proteolítica estimula a formação de fibrina.
O Coágulo Sangüíneo
-A rede de fibrina disposta em todas as direções e glóbulos sangüíneos plaquetas e plasma.
-As fibras de fibrina também aderem às superfícies dos vasos lesados, por conseguinte, o coágulo sangüíneo torna-se aderente a qualquer orifício vascular, evitando perda sangüínea.
REFERÊNCIA:
Conteúdo retirado do material didático da professora edlene Felix
SISTEMA RESPIRATÓRIO

VENTILAÇÃO PULMONAR
SR = Vias aéreas + pulmões
SUBDIVISÃO
Zona Condutora ou condução: Nariz, nasofaringe, laringe, traquéia, brônquios, bronquíolos e bronquíolos terminais.
Função: Levar e trazer ar da zona respiratória para trocas gasosas e para (aquecer, filtrar e umidificar o ar, antes que ele chegue à região crítica das trocas gasosas.
Zona Respiratória: Onde ocorrem as trocas gasosas. Bronquíolos respiratórios, dutos alveolares, sacos alveolares.
As vias condutoras são revestidas por:Células secretoras de muco e células ciliadas que atuam na remoção das partículas inaladas.
As paredes das vias condutoras contêm: Músculo liso, que recebe inervação simpática e parassimpática, que exercem efeitos opostos sobre o diâmetro da via aérea.
As vias condutoras são revestidas por:Células secretoras de muco e células ciliadas que atuam na remoção das partículas inaladas.
As paredes das vias condutoras contêm: Músculo liso, que recebe inervação simpática e parassimpática, que exercem efeitos opostos sobre o diâmetro da via aérea.
1. Simpático - Beta2 no músculo liso dos brônquios produzindo relaxamento e dilatação.
2. Neurônios colinérgicos parassimpáticos – receptores muscarínicos que produzem constricção das vias aéreas.
O SNA sobre o diâmetro das vias aéreas, têm efeitos previsíveis sobre a resistência das vias aéreas e sobre o fluxo do ar.
ZONA RESPIRATÓRIA
Os Bronquíolos respiratórios são considerados integrante de troca gasosa; são estruturas transacionais. Possuem cílios e músculos liso.
-Os dutos alveolares são revestidos de alvéolos, mas não contêm cílios e pouco músculo liso.
-Os dutos alveolares terminam nos sacos alveolares também revestidos pos alvéolos.
OS ALVÉOLOS: São evaginações saculares da parede dos brônquios respiratórios, dos dutos alveolares e dos sacos alveolares.
-Cada pulmão contém +/- 300 milhões de alvéolos;
-O diâmetro de cada alvéolo é de cerca 200 m;
-As paredes alveolares são muito delegadas, e tem grande área de superfície para difusão dos gases.
-Os alvéolos contém células fagocíticas – macrófagos alveolares (que mantêm os alvéolos livres de poeira detritos, visto que este não tem cílios).
-As paredes alveolares contêm fibras elásticas e revestidas por células epiteliais chamadas Pneumócitos tipo I e tipo II.
-Os Pneumócitos tipo II sintetizam o surfactante pulmonar (necessário para diminuir a tensão superficial dos alvéolos) e tem capacidade regenerativa para pneumócitos tipo I e tipo II.
FLUXO SANGUÍNEO PULMONAR
-É o DC do coração direito.
-O fluxo sanguíneo não é distribuído gualmente pelos pulmões devido a gravidade .
-Circulação brônquica: Suprimento sanguíneo para as vias condutoras que não participam da hematose; e é fração muito pequena do fluxo sanguíneo pulmonar total.
-O fluxo sanguíneo não é distribuído gualmente pelos pulmões devido a gravidade .
-Circulação brônquica: Suprimento sanguíneo para as vias condutoras que não participam da hematose; e é fração muito pequena do fluxo sanguíneo pulmonar total.
VOLUMES E CAPACIDADES RESPIRATÓRIAS
Os volumes estáticos do pulmão medido pelo espirômetro
VOLUME:
-Volume corrente normal (VCN): É o ar inspirado ou expirado em cada ciclo normal de um adulto jovem 500ml ou 0,5 l.
-Volume reserva inspiratório (VRI): o volume do ar inalado forçadamente além dos 500 ml do VCN e é = 3000ml = 3,0 l.
-Volume reserva expiratório (VRE)= volume de ar exalado por expiração forçada após término da expiração normal é cerca de 1100ml. (volume de ar que podemos expirar além do VCN).
-Volume residual (VR) – volume de ar que permanece nos pulmões após expiração forçada. Cerca de 1200ml ou 1,2 l. ( mesmo existindo esforço máximo este volume não sai).
-Capacidade – Estudo de dois ou mais volumes:
VOLUME:
-Volume corrente normal (VCN): É o ar inspirado ou expirado em cada ciclo normal de um adulto jovem 500ml ou 0,5 l.
-Volume reserva inspiratório (VRI): o volume do ar inalado forçadamente além dos 500 ml do VCN e é = 3000ml = 3,0 l.
-Volume reserva expiratório (VRE)= volume de ar exalado por expiração forçada após término da expiração normal é cerca de 1100ml. (volume de ar que podemos expirar além do VCN).
-Volume residual (VR) – volume de ar que permanece nos pulmões após expiração forçada. Cerca de 1200ml ou 1,2 l. ( mesmo existindo esforço máximo este volume não sai).
-Capacidade – Estudo de dois ou mais volumes:
1.CAPACIDADE INSPIRATÓRIA = VCN + VRI = 3500ml
2.CAPACIDADE RESIDUAL FUNCIONAL (CRF) = ar que permanece nos pulmões após expiração normal. VRE + VR = 1100 + 1200 = 2300
3-CAPACIDADE VITAL (CV) = Quantidade máxima de ar expelido dos pulmões após enche-los ao máximo e em seguida expirado ao máximo. (CV) = VCN + VRI + VRE = 500 + 3000+1100 = 4600 ml ou 4,6l
4- CAPACIDADE PULMONAR TOTAL (CTP) = volume máximo de extensão dos pulmões com maior esforço inspiratório possível = 5.800 ml.
CPT = VCN + VRI + VRE + VR = 5.800
500+ 3000 + 1100 +1200
ESPAÇO MORTO
ESPAÇO MORTO
Anatômico = 150ml do VCN fica na via condutora sem fazer hematose; ( EMA):
Espaço Morto Fisiológico: É o volume de gás nos pulmões que não participa das trocas gasosas.
EMFisiológico = EMA + EM funcional - falha no ajuste, ou desigualdade entre ventilação e a perfusão, na qual os alvéolos ventilados não são perfundidos pelo sangue capilar.
Obs: Em uma pessoa normal o espaço normal fisiológico é igual ao espaço morto anatômico, pois todos os alvéolos são perfundidos de forma ajustada.
A Freqüência Respiratória numa pessoa norma é Fr= 12 resp/min
Na prática o volume CN é 350 ml devido ao espaço morto anatômico logo:
O volume alveolar minuto= 350 x 12 ou 0,35 ml/min X 12= 4,2 l/min
A Freqüência Respiratória numa pessoa norma é Fr= 12 resp/min
Na prática o volume CN é 350 ml devido ao espaço morto anatômico logo:
O volume alveolar minuto= 350 x 12 ou 0,35 ml/min X 12= 4,2 l/min
MECÂNICA VENTILATÓRIA
Músculos usados na ventilação: A inspiração é um processo ativo
Músculos Inspiratórios
O diafragma é o músculo mais importante para a inspiração. Quando o diafragma contrai, o conteúdo abdominal é empurrado para baixo, enquanto as costelas são movidas para fora e para cima. Isto produz aumento do volume intratorácico o que reduz a pressão intratorácica o que provoca o fluxo de ar para os pulmões.
Durante o exercício, quando aumenta freqüência respiratória e o volume corrente, para produzir inspirações mais vigorosas. outros músculos passam a ser usados como acessório. São eles os músculos esternocleidomástoideo que eleva o externo, o Serrátil anterior, eleva muitas das costela e o escaleno eleva as 2 primeiras costelas.
Músculos Expiratórios
A expiração é um processo passivo. O ar é expulso dos pulmões pelo gradiente inverso de pressão, entre pulmões e atmosfera, até que o sistema atinja seu ponto de equilíbrio.
No exercício ou nas doenças em que a resistência das vias aéreas fica aumentada, como na asma os músculos podem ajudar o processo expiratório. Estes músculos incluem os músculos abdominais, que comprimem a cavidade abdominal e empurram o diafragma para cima, e os músculos intercostais internos, que puxam as costas para baixo e para dentro.
Obs: O CO2 é transportado para o pulmão por 3 formas:
-Ligado ao HCO3
-Ligado a Hemoglobina CO2Hb
-Dissolvido no plasma
O O2 é transportado ligado a Hb ou dissolvido no plasma.
A membrana é 20 vezes mais permeável ao CO2 do que o O2
Complacência: É uma medida de quanto varia o volume como resultado da variação da pressão. Descreve o volume pulmonar para uma dada alteração de pressão.
A medida da pressão e do volume pulmonar complacência pulmonar exige medida simultânea da pressão e do volume pulmonar.
-Pressão alveolar ( interior e fora)
-Pressão transmural ou transpulmonar - Palv.- P intrapleural
Observação:
Movimento do ar para dentro e para fora dos pulmões
-O pulmão é uma estrutura elástica que colapsa como um balão e expele o ar pela traquéias sempre que não houver força para mantê-lo inflado.
- Não há ponto de fixação dos pulmões com as paredes torácicas, exceto no ponto onde cada pulmão se prende ao mediastino por meio do seu hilo.
-O pulmão flutua dentro da cavidade torácica circundado por uma fina película que lubrifica os movimentos dos pulmões dentro da cavidade.
DEFINIÇÃO DASD PRESSÕES
Pressão pleural e suas variações durante a respiração
Pressão pleural: pressão do líquido existente no estreito espaço entre a pleura pulmonar e a pleura da parede torácica.
A pressão pleural normal é ligeiramente negativa. No início da inspiração é de –5 cmH2O e no final é –7,5 cmH2O. Na expiração inverte-se estes valores.
Pressão Alveolar: É a pressão do ar no interior dos alvéolos pulmonares.
Quando a glote está aberta, e não há entrada nem saída de ar dos pulmões, a pressão em toda árvore até os alvéolos é igual a P.atmosférica ou seja 0 cmH2O.
- Para o fluxo de ar para o interior dos alvéolos durante a inspiração a pressão cai um pouco (-1 cmH2O) ficando negativa, o que é suficiente para entrada de 0,5 l de ar nos 2s para inspiração normal.
- Na expiração, as alterações são opostas- A P alveolar aumenta para +3 cmH2O, são positivas que induzem a saída de 0,5 l de ar.
Pressão transpulmonar: É a diferença de pressão entre a pressão dos alvéolos e a pressão pleural.
Fornece a medida das forças elásticas nos pulmões que tendem a produzir colapso dos pulmões a cada momento da respiração denominada:Pressão de retração.
COMPLACÊNCIA DO SISTEMA PULMÃO E PAREDE TORÁCICA
A parede torácica é complacente e isto é demonstrado pela resposta à introdução de ar no Espaço intrapleural – PNEUMOTÓRAX .
a pressão intrapleural é negativa ( normalmente)
A PRESSÃO NEGATIVA RESULTA DE 2 FORÇAS ELÁSTICAS IGUAIS E OPOSTAS: uma tende a colapsar e uma tende a expandir a parede torácica.
Ocorre quando é introduzido ar no espaço intrapleural ( por fluxo perfurante). O orifício na parede torácica faz com que a pressão intrapleural fique subitamente igual a pressão atmosférica. Neste ponto não existe mais força expansora contrabalanceadora atuando sobre o pulmão o que provoca o colapso do pulmão; A perda da força contrabalanceadora também obriga a parede torácica a se expandir.
Observação: A complacência pulmonar aumenta ↑ no Enfisema (tórax de barril e CRF ↑) e nas idades avançadas devido à perda de tecido de fibras elásticas.
A complacência pulmonar ↓ na fibrose e aumenta a tendência ao colapso.
QUANDO A PRESSÃO (+) OU COLAPSADORA ATUANTE SOBRE O PULMÃO DIMINUI ↓ DIMINUI A TENDÊNCIA AO COLAPSO EM QUALQUER VOLUME PULMONAR.
TENSÃO SUPERFICIAL
O problema para manter pequenos alvéolos aberto é o seguinte: Os alvéolos são revestidos internamente por uma delgada camada de líquidos.
A s forças atrativas entre as moléculas adjacentes do líquido são mais fortes que as forças atrativas entre moléculas, o líquido de gás nos alvéolos, o que cria tensão superficial. A tensão superficial gera uma pressão que tende a colapsar a esfera. A pressão, gerada por tal esfera é dada pela lei de laplace:
P=2T/r P = pressão
T= tensão superficial
-O alvéolo grande tem raio maior e pressão colapsante e portanto exige pressão mínima para permanecer aberto.
-O pequeno alvéolo por ter menor raio, terá elevada pressão colapsante, exigindo mais pressão para permanecer aberto.Logo os alvéolos pequenos não são ideais devido sua tendência ao colapso.
-Levando em conta as trocas gasosas, os alvéolos devem ser bem pequenos quanto possível , para aumentar sua área total de superfície. Esse conflito é resolvido por uma substância chamada SURFACTANTE.
A s forças atrativas entre as moléculas adjacentes do líquido são mais fortes que as forças atrativas entre moléculas, o líquido de gás nos alvéolos, o que cria tensão superficial. A tensão superficial gera uma pressão que tende a colapsar a esfera. A pressão, gerada por tal esfera é dada pela lei de laplace:
P=2T/r P = pressão
T= tensão superficial
-O alvéolo grande tem raio maior e pressão colapsante e portanto exige pressão mínima para permanecer aberto.
-O pequeno alvéolo por ter menor raio, terá elevada pressão colapsante, exigindo mais pressão para permanecer aberto.Logo os alvéolos pequenos não são ideais devido sua tendência ao colapso.
-Levando em conta as trocas gasosas, os alvéolos devem ser bem pequenos quanto possível , para aumentar sua área total de superfície. Esse conflito é resolvido por uma substância chamada SURFACTANTE.
O SURFACTANTE:
O surfactante é uma mistura de fosfolipídio que recobre a superfície interna dos alvéolos, diminui a tensão superifcial.
Um alvéolo pequeno vai colapsar que chama-se de ATELECTASIA. (alvéolo sem surfactante).
É sintetizado a partir dos ácidos graxos, pelos pneumócitos tipo II. Sua composição exata não é conhecida mas seu principal constituinte é o DIPALMITOIL FOSFATIDILCOLINA – DPPC. Que reduz a tensão por sua natureza anfipática ( hidrofóbica em uma extremidade e hidrofílica em outra).
As forças intermoleculares do DPPc rompem as forças atrativas entre as moléculas do líquido que revestem o alvéolo.
O surfactante presente diminui a pressão colapsante diminuindo a tensão superficial e os alvéolos pequenos ficam abertos.
O surfactante representa outra vantagem para o funcionamento pulmonar: aumenta a complacência pulmonar e reduz o trabalho para a expansão dos pulmões durante a inspiração.
Aumenta a complacência diminui a pressão colapsante para qualquer volume tornando mais fácil a expansão
Síndrome da angústia respiratória do recém nascido é determinada pela falta da produção do sufactante no período fetal.
-Sua síntese começa 24ª semana da gestação.
-Nas Crianças prematuras quanto maior o grau da prematuriedade menor a probabilidade de surfactante presente.
-Da 24 ª a 35ª semana da gestação é considerado estado Surfactante incerto.
-Na sua falta, o trabalho ventilatório fica maior; a ventilação alveolar fica menor e reduzindo a ventilação alveolar resultando em perda do ajuste ( balanço) entre ventilação e a perfusão resultando em hipoxemia.
As forças intermoleculares do DPPc rompem as forças atrativas entre as moléculas do líquido que revestem o alvéolo.
O surfactante presente diminui a pressão colapsante diminuindo a tensão superficial e os alvéolos pequenos ficam abertos.
O surfactante representa outra vantagem para o funcionamento pulmonar: aumenta a complacência pulmonar e reduz o trabalho para a expansão dos pulmões durante a inspiração.
Aumenta a complacência diminui a pressão colapsante para qualquer volume tornando mais fácil a expansão
Síndrome da angústia respiratória do recém nascido é determinada pela falta da produção do sufactante no período fetal.
-Sua síntese começa 24ª semana da gestação.
-Nas Crianças prematuras quanto maior o grau da prematuriedade menor a probabilidade de surfactante presente.
-Da 24 ª a 35ª semana da gestação é considerado estado Surfactante incerto.
-Na sua falta, o trabalho ventilatório fica maior; a ventilação alveolar fica menor e reduzindo a ventilação alveolar resultando em perda do ajuste ( balanço) entre ventilação e a perfusão resultando em hipoxemia.
REFERÊNCIAS :
1 - GUYTON, A.C.,HALL,J.E. Tratado de fisiologia médica.10. ed.. Rio de Janeiro: Guanabara Koogan, 2002.
2 - GUYTON, A.C.,HALL,J.E. Tratado de fisiologia médica.9. ed. Rio de Janeiro: Guanabara Koogan, 1997.
3 - LINDA S COSTANZO. Fisiologia. Guanabara Koogan, Rio de Janeiro, 1995,
terça-feira, 29 de maio de 2007
FISIOLOGIA DO EXERCÍCIO
 Introdução
IntroduçãoA diversidade entre os seres humanos sempre foi alvo de estudos / discussões e os temas variam desde humor negro até questões biológicas e sócio-culturais. Uma das maiores controvérsias acontece quando comparamos homem e mulher, tanto que o conceito de gênero surgiu em função (entre outros motivos de ordem política) da subordinação e da desigualdade existente nas relações entre os sexos. Durante muito tempo as mulheres foram consideradas seres inferiores física e intelectualmente, sendo submetidas a uma condição de subserviência. Para elas eram reservados os papéis de esposas e mães, não possuíam o direito de estudar ou trabalhar, não podiam votar ou debater temas como violência e sexualidade.
O incentivo a prática desportiva para as mulheres teve início na década de 30. Isso gerou duas correntes. Uma de incentivo, que via o esporte como meio de socialização e prática de atividade física; e outra totalmente contra, que temia quebrar paradigmas sociais e sexuais instituídos para cada sexo. Isto fez com que a participação significativa de meninas e mulheres nas competições ocorresse somente 40 anos depois (década de 70). Atualmente as atividades atléticas estão muito mais acessíveis e tem demonstrado resultados surpreendentes, levando os pesquisadores a se questionarem sobre as diferenças na capacidade física entre mulheres e homens. Os temas mais abordados têm sido com relação à composição corporal e desempenho atlético. Neste texto tentaremos esclarecer algumas dúvidas sobre a diferença entre mulheres e homens quando comparamos a qualidade física força.
O número de mulheres que utilizam o treinamento de força como parte do seu planejamento desportivo, condicionamento físico e estética tem aumentado consideravelmente. Uma prova é a crescente utilização das academias (salas de musculação), centros de treinamentos (atletas) e uma maior popularização das provas de fisiculturismo, levantamento de peso e os concursos de fitness.
Quando ouvimos falar em força, as mulheres são sempre consideradas o sexo frágil. Nos primeiros estudos, os resultados afirmavam que os homens eram, para membros inferiors, 30% mais fortes que as mulheres e no caso dos membros superiores estes valores chegavam a 60% (Wilmore e Costill 2001). Será isto sempre verdade?
Variáveis que influenciam na força muscular
A força muscular depende de muitas variáveis como: tipo de contração realizada (concêntrica, excêntrica, isométrica), segmento corporal, tipo de movimento, sistema de alavancas, tipo de teste (tabela1) e proporção de massa corporal magra.
Tabela 1
Referencia Movimento Tipo de teste Mulher % do homem
Cureton et al 1988 Extensão do cotovelo 1RM 42
Miller et al 1992 Extensão do joelho 1RM 62
Miller et al 1992 Extensão do joelho IM 52
Colliander e Tesh 1990 Extensão do joelho PTIC 60° 69
Wilmore 1974 Supino 1RM 37
Por exemplo, a força da mulher no teste de 1RM em uma máquina extensora não chega a 50% da dos homens (Cureton et al 1988); no entanto, o pico de torque concêntrico, na mesma máquina, em 90°/s das mulheres é de 78% do torque dos homens (Colliander e Tesch 1990). Wilmore em 1974 relatou que 1RM do supino das mulheres é 37% do supino dos homens. Se o valor da carga for expresso relativamente à massa corporal magra, esse valor aumenta para 46/55%. Já a força isométrica máxima no movimento de pressão de pernas equivale a 73% dos valores masculinos, chegando a 92 /104% quando comparadas de forma relativa (massa magra).
Na verdade as qualidades inatas do músculo e seus mecanismos de controle motor são similares para as mulheres e homens, como verificou Schantz et al em 1983, através de tomografia computadorizada. Outros dados deste mesmo estudo confirmaram que os níveis absolutos de força foram maiores nos homens, porém não observaram diferenças quando a força foi expressa por unidade de área do músculo.
Outros fatores que podem influenciar no desenvolvimento da força muscular são: recrutamento e sincronização de unidades motoras (McDonagh e Davies 1994), comprimento inicial do músculo ativado, ângulo e velocidade da ação articular, armazenamento de energia e mudança no comprimento do músculo (Wilmore e Costill 2001). Não podemos esquecer que o treinamento (musculação) também influencia na quantidade de força.
Principais Alterações promovidas pelo treinamento de força em mulheres:
Ganho de força (próximo ao dos homens);
Perda de massa corporal total (ficam aparentemente mais magras);
Perda de massa gorda;
Perda de gordura relativa;
Ganhos de massa magra isenta de gordura;
Tecido ósseo e conjuntivo sofrem alterações (aumento da densidade óssea);
Diminui o risco de lesões (esporte);
Aumenta o metabolismo de repouso (contribuindo para o emagrecimento);
Curiosidades
*Segundo Wells 1978, as mulheres são tão ou até mais beneficiadas com o treinamento de força quanto o homem.
*Treinamentos de força para mudanças na composição corporal são da mesma magnitude em homens e mulheres (Fleck & Kraemer 1999)
*Em um treinamento de força idêntico as mulheres ganham força muscular na mesma velocidade ou maior do que os homens (Cureton et al 1988).
*Em geral ambos os gêneros tem o mesmo % de fibras tipo I e II (Drinkwater, 1984).
*Os homens em repouso têm 10x as concentrações de testosterona das mulheres (Wright, 1980). Isto pode explicar os maiores ganhos de hipertrofia muscular nos homens.
Masculinização
Atualmente há uma preocupação das mulheres quanto a ficarem masculinizadas, mas não há motivos para se preocupar, uma das razões são os níveis baixos de hormônios masculinos (10x menos testosterona). No entanto essas diferenças hormonais não significam que seja impossível para a mulher ganhar massa muscular. Existem fatores de crescimento como a isoforma autócrina/parácrina do IGF-1 (tipo insulina), liberados em decorrência do treinamento de força (musculação) que atuam diretamente na região estimulada, sendo considerado por diversas pesquisas científicas como um fator essencial do processo de hipertrofia muscular. O importante é direcionar o treino para que os objetivos sejam atingidos.
Conclusões
Os níveis de força das mulheres, quando comparados de forma relativa, podem ser iguais ou maiores que os dos homens principalmente nos membros inferiores, porém inúmeras são as variáveis (intrínsecas e extrínsecas) que influenciam na mensuração desses valores.
O índice elevado de ganho de massa muscular é genético, e caso a hipertrofia ocorra de maneira acentuada (que é difícil) é possível de ser controlado com o treinamento. O que não pode acontecer é um treinamento com sobrecargas inferiores a recomendada (exemplo- executar 8 repetições com carga para 15), pois assim dificilmente os benefícios do treinamento serão otimizados.
REFERÊNCIAS:
COLLIANDER, E.B.,AND TESC, P.A.,1990. Responses to eccentric and concentric resistance training in females and males.Acta Physhiologica Scandinavica. 141:49-156
CURETON, K.J; COLLINS, M.; HILL,D.W and MCELHANNON, F.M.1998. Muscle hypertrophy in men and women. Medicine and science in sports and exercise 20:338-44
DRINKWATER, B.L.1984. Women and exercise: physiological aspects. In exercise in sport science reviews, ed. R.L. Terjung, 20-52. Lexington, KY: Mal Callanore Press.
FLECK, S & KRAEMER, WJ. Fundamentos do Treinamento de Força Muscular. Porto Alegre, Artmed, 1999.
MCDONAGH, M.J.N E DAVIES, C.T.M (1994). Adaptive response of mammalian skeletal muscle to exercise with higt loads. Euroean Journal of Applied Physiology.,52, 139-155.
MILLER, A.E.J.; MACDOUGALL,J.D.; TARNOPOLSKY, N.A.; AND SALE, D.G. 1992. Genber differences in strength and muscle fiber characteristics. European journal applied physiology. 66:254-62.
SCHANTZ, P., RANDALL-FOX, E., HUTCHISON, W.,TYDEN, A., E ASTRAND, P. O (1983). Muscle fiber type distribution, muscle cross-sectional area and maximal voluntary strength in humans. Acta Physiologyca Scandinavica, 117, 219-226.
WELLS, C.L. 1978. The female athlete: Myths and superstitions put to rest. In Toward an Understanding of Hum Man Performance, ed. A.burke, 37-40. Ithaca, NY; Movement Press.
WILMORE, J.H. (1974). Alteration in strength, body composition and anthropometric measurements consequent to 10 week weight training program. Medicine and Science in Sport, 6, 133-138.
WILMORE, J.H.; & COSTILL, D.L. Fisiologia do Esporte e do Exercício. São Paulo, Manole, 2002.
Professora:
Elke Oliveira
Membro do Gease
Coordenadora Academia Malhart
Personal Trainer
www.saudeemmovimento.com.br/conteudos/conteudo_exibe1.asp?cod_noticia=1034
Por exemplo, a força da mulher no teste de 1RM em uma máquina extensora não chega a 50% da dos homens (Cureton et al 1988); no entanto, o pico de torque concêntrico, na mesma máquina, em 90°/s das mulheres é de 78% do torque dos homens (Colliander e Tesch 1990). Wilmore em 1974 relatou que 1RM do supino das mulheres é 37% do supino dos homens. Se o valor da carga for expresso relativamente à massa corporal magra, esse valor aumenta para 46/55%. Já a força isométrica máxima no movimento de pressão de pernas equivale a 73% dos valores masculinos, chegando a 92 /104% quando comparadas de forma relativa (massa magra).
Na verdade as qualidades inatas do músculo e seus mecanismos de controle motor são similares para as mulheres e homens, como verificou Schantz et al em 1983, através de tomografia computadorizada. Outros dados deste mesmo estudo confirmaram que os níveis absolutos de força foram maiores nos homens, porém não observaram diferenças quando a força foi expressa por unidade de área do músculo.
Outros fatores que podem influenciar no desenvolvimento da força muscular são: recrutamento e sincronização de unidades motoras (McDonagh e Davies 1994), comprimento inicial do músculo ativado, ângulo e velocidade da ação articular, armazenamento de energia e mudança no comprimento do músculo (Wilmore e Costill 2001). Não podemos esquecer que o treinamento (musculação) também influencia na quantidade de força.
Principais Alterações promovidas pelo treinamento de força em mulheres:
Ganho de força (próximo ao dos homens);
Perda de massa corporal total (ficam aparentemente mais magras);
Perda de massa gorda;
Perda de gordura relativa;
Ganhos de massa magra isenta de gordura;
Tecido ósseo e conjuntivo sofrem alterações (aumento da densidade óssea);
Diminui o risco de lesões (esporte);
Aumenta o metabolismo de repouso (contribuindo para o emagrecimento);
Curiosidades
*Segundo Wells 1978, as mulheres são tão ou até mais beneficiadas com o treinamento de força quanto o homem.
*Treinamentos de força para mudanças na composição corporal são da mesma magnitude em homens e mulheres (Fleck & Kraemer 1999)
*Em um treinamento de força idêntico as mulheres ganham força muscular na mesma velocidade ou maior do que os homens (Cureton et al 1988).
*Em geral ambos os gêneros tem o mesmo % de fibras tipo I e II (Drinkwater, 1984).
*Os homens em repouso têm 10x as concentrações de testosterona das mulheres (Wright, 1980). Isto pode explicar os maiores ganhos de hipertrofia muscular nos homens.
Masculinização
Atualmente há uma preocupação das mulheres quanto a ficarem masculinizadas, mas não há motivos para se preocupar, uma das razões são os níveis baixos de hormônios masculinos (10x menos testosterona). No entanto essas diferenças hormonais não significam que seja impossível para a mulher ganhar massa muscular. Existem fatores de crescimento como a isoforma autócrina/parácrina do IGF-1 (tipo insulina), liberados em decorrência do treinamento de força (musculação) que atuam diretamente na região estimulada, sendo considerado por diversas pesquisas científicas como um fator essencial do processo de hipertrofia muscular. O importante é direcionar o treino para que os objetivos sejam atingidos.
Conclusões
Os níveis de força das mulheres, quando comparados de forma relativa, podem ser iguais ou maiores que os dos homens principalmente nos membros inferiores, porém inúmeras são as variáveis (intrínsecas e extrínsecas) que influenciam na mensuração desses valores.
O índice elevado de ganho de massa muscular é genético, e caso a hipertrofia ocorra de maneira acentuada (que é difícil) é possível de ser controlado com o treinamento. O que não pode acontecer é um treinamento com sobrecargas inferiores a recomendada (exemplo- executar 8 repetições com carga para 15), pois assim dificilmente os benefícios do treinamento serão otimizados.
REFERÊNCIAS:
COLLIANDER, E.B.,AND TESC, P.A.,1990. Responses to eccentric and concentric resistance training in females and males.Acta Physhiologica Scandinavica. 141:49-156
CURETON, K.J; COLLINS, M.; HILL,D.W and MCELHANNON, F.M.1998. Muscle hypertrophy in men and women. Medicine and science in sports and exercise 20:338-44
DRINKWATER, B.L.1984. Women and exercise: physiological aspects. In exercise in sport science reviews, ed. R.L. Terjung, 20-52. Lexington, KY: Mal Callanore Press.
FLECK, S & KRAEMER, WJ. Fundamentos do Treinamento de Força Muscular. Porto Alegre, Artmed, 1999.
MCDONAGH, M.J.N E DAVIES, C.T.M (1994). Adaptive response of mammalian skeletal muscle to exercise with higt loads. Euroean Journal of Applied Physiology.,52, 139-155.
MILLER, A.E.J.; MACDOUGALL,J.D.; TARNOPOLSKY, N.A.; AND SALE, D.G. 1992. Genber differences in strength and muscle fiber characteristics. European journal applied physiology. 66:254-62.
SCHANTZ, P., RANDALL-FOX, E., HUTCHISON, W.,TYDEN, A., E ASTRAND, P. O (1983). Muscle fiber type distribution, muscle cross-sectional area and maximal voluntary strength in humans. Acta Physiologyca Scandinavica, 117, 219-226.
WELLS, C.L. 1978. The female athlete: Myths and superstitions put to rest. In Toward an Understanding of Hum Man Performance, ed. A.burke, 37-40. Ithaca, NY; Movement Press.
WILMORE, J.H. (1974). Alteration in strength, body composition and anthropometric measurements consequent to 10 week weight training program. Medicine and Science in Sport, 6, 133-138.
WILMORE, J.H.; & COSTILL, D.L. Fisiologia do Esporte e do Exercício. São Paulo, Manole, 2002.
Professora:
Elke Oliveira
Membro do Gease
Coordenadora Academia Malhart
Personal Trainer
www.saudeemmovimento.com.br/conteudos/conteudo_exibe1.asp?cod_noticia=1034
CURIOSIDADES

Os efeitos fisiológicos do álcool no aparelho cardiovascular foram revistos por KLATSKY e cols. [3]. Esses autores relatam que, em doses moderadas, o álcool tem como efeito um aumento da freqüência e débito cardíacos, concomitante com diminuição da eficiência miocárdica (há evidências de vazamento de eletrólitos e enzimas para o seio coronário); produz ainda ligeiro
aumento da pressão sistólica; vasodilatação periférica e aumento ou diminuição da resistência periférica, dependendo da intensidade da vasoconstrição visceral. Em doses altas, atua como forte depressor do miocárdio e tem efeito tóxico direto sobre o mesmo ("doença cardíaca alcoólica"). A ação do álcool como vasodilatador coronariano é controvertida, mas há casos de crises de angina em que o álcool pode gerar alívio da dor sem modificar as alterações isquêmicas do ECG, sugerindo um efeito depressor sobre o SNC.
EFEITOS SOBRE A COAGULAÇÃO SANGUÍNEA
Além do efeito sobre os componentes gordurosos do plasma, o vinho, via álcool, também parece poder atuar na prevenção da DCI através de interferência nos mecanismos da coagulação sanguínea [17, 18] . Assim, há trabalhos mostrando que o consumo regular e moderado de álcool pode provocar trombocitopenia [6,49,51] e diminuição, dose dependente [34], da agregação plaquetária [6,34,49,51]. Houve maior redução na agregação plaquetária quando houve alta ingestão de gorduras saturadas ou baixa ingestão de ácidos graxos polinsaturados junto com o consumo de vinho.
MANKU e cols. [52] levantam a hipótese de que o consumo de álcool produz um aumento significativo, dose dependente, de prostaglandina E (formada a partir do ácido dihomogamalinolêico) nas plaquetas, o que inibe a agregação plaquetária e dilata as coronárias.
RENAUD & DE LORGERIL [34] atribuem a principal causa do efeito protetor do vinho contra DCI à inibição da agregação plaquetária e argumentam que essa hipótese é compatível com o "paradoxo francês", já que a agregação plaquetária é menor na França do que em outros países [24].
BARNARD & LINTER [38] acreditam que a associação entre os consumos de alho e álcool pode explicar o efeito protetor do álcool, por diminuição da agregação plaquetária, pois vários trabalhos comprovam a ação antiagregadora de plaquetas exercida pelo "ajoene", substância presente no alho.
MANKU e cols. [52] levantam a hipótese de que o consumo de álcool produz um aumento significativo, dose dependente, de prostaglandina E (formada a partir do ácido dihomogamalinolêico) nas plaquetas, o que inibe a agregação plaquetária e dilata as coronárias.
RENAUD & DE LORGERIL [34] atribuem a principal causa do efeito protetor do vinho contra DCI à inibição da agregação plaquetária e argumentam que essa hipótese é compatível com o "paradoxo francês", já que a agregação plaquetária é menor na França do que em outros países [24].
BARNARD & LINTER [38] acreditam que a associação entre os consumos de alho e álcool pode explicar o efeito protetor do álcool, por diminuição da agregação plaquetária, pois vários trabalhos comprovam a ação antiagregadora de plaquetas exercida pelo "ajoene", substância presente no alho.
OUTROS EFEITOS DO CONSUMO MODERADO DE VINHO
Além dos efeitos relatados no aparelho cardiovascular, o consumo moderado de vinho pode atuar benéficamente no organismo através de ações como a melhoria da qualidade de vida dos idosos, a ação relaxante com alteração do humor e alívio do estresse, além do prazer sensorial e do seu alto valor nutritivo [25, 56, 57, 70]. Argumenta-se, aliás, que a menor incidência de DCI em consumidores moderados e habituais de vinho pode estar associada a um estilo de vida mais descontraído [7].
Finalmente é de se notar, conforme menciona PAULA SANTOS [65, 69], que nos países onde o consumo regular de vinho é mais intenso, o alcoolismo geralmente não constitue problema social, exceção feita a algumas regiões industrializadas desses países, onde há maior consumo de destilados.
Além dos efeitos relatados no aparelho cardiovascular, o consumo moderado de vinho pode atuar benéficamente no organismo através de ações como a melhoria da qualidade de vida dos idosos, a ação relaxante com alteração do humor e alívio do estresse, além do prazer sensorial e do seu alto valor nutritivo [25, 56, 57, 70]. Argumenta-se, aliás, que a menor incidência de DCI em consumidores moderados e habituais de vinho pode estar associada a um estilo de vida mais descontraído [7].
Finalmente é de se notar, conforme menciona PAULA SANTOS [65, 69], que nos países onde o consumo regular de vinho é mais intenso, o alcoolismo geralmente não constitue problema social, exceção feita a algumas regiões industrializadas desses países, onde há maior consumo de destilados.
REFERÊNCIA:
quinta-feira, 26 de abril de 2007
SISTEMA CARDIOVASCULAR
O coração é um órgão muscular oco que se localiza no meio do peito, sob o osso esterno, ligeiramente deslocado para a esquerda.
O coração humano, como o dos demais mamíferos, apresenta quatro cavidades: duas superiores, denominadas átrios (ou aurículas) e duas inferiores, denominadas ventrículos. O átrio direito comunica-se com o ventrículo direito através da válvula tricúspide. O átrio esquerdo, por sua vez, comunica-se com o ventrículo esquerdo através da válvula bicúspide ou mitral.A função das válvulas cardíacas é garantir que o sangue siga uma única direção, sempre dos átrios para os ventrículos.O processo de contração de cada câmara denomina-se sístole. O relaxamento, que acontece entre uma sístole e a seguinte, é a diástole.
CIRCULAÇÃO SANGÜÍNEA
FUNÇÃO DA CIRCULAÇÃO:
Atender as necessidades dos tecidos;
Transportar nutrientes para os tecidos;
Transportar produtos finais do metabolismo para longe dos tecidos;
Transportar hormônios de uma parte do corpo para outra.
Manter ambiente adequado nos líquidos teciduais, para a sobrevida e funcionamento das células.
Transportar nutrientes para os tecidos;
Transportar produtos finais do metabolismo para longe dos tecidos;
Transportar hormônios de uma parte do corpo para outra.
Manter ambiente adequado nos líquidos teciduais, para a sobrevida e funcionamento das células.
SANGUE
O sangue é uma substância líquida que circula pelas artérias e veias do organismo. Em uma pessoa normal sadia, cerca de 45% do volume de seu sangue são células (a maioria de glóbulos vermelhos, glóbulos brancos e plaquetas). O sangue é vermelho brilhante, quando oxigenado nos pulmões (nos alvéolos pulmonares). Ele adquire uma tonalidade mais azulada, quando perde seu oxigênio, através das veias e dos pequenos vasos denominados capilares. Este movimento circulatório do sangue ocorre devido à atividade coordenada do coração, pulmões e das paredes dos vasos sanguíneos. O sangue transporta ainda muitos sais e substâncias orgânicas dissolvidas. No interior de muitos ossos, há cavidades preenchidas por um tecido macio, a medula óssea vermelha, onde são produzidas as células do sangue: hemácias, leucócitos e plaquetas.
Glóbulos vermelhos: os glóbulos vermelhos são corpúsculos vermelhos do sangue. Um milímetro cúbico do sangue contém cerca de cinco milhões de corpúsculos ou glóbulos vermelhos, chamados também de eritrócitos ou hemácias. Uma variação de 4 a 6 milhões é considerada normal e uma de 8 milhões pode ser encontrada em indivíduos que vivem em regiões de grande altitude. Esse número pode ser menor que 1 milhão em caso de anemia grave. Os glóbulos vermelhos contêm hemoglobina.
Hemoglobina: a hemoglobina é constituída por um pigmento vermelho chamado heme, que dá a cor vermelha característica do sangue. É um pigmento especial predominante no sangue, cuja função é transportar o oxigênio. Transporta o oxigênio dos pulmões até os tecidos do corpo. Depois, inverte sua função e recolhe o dióxido de carbono, transportando-o até os pulmões para ser expirado.
Plaquetas: as plaquetas são pequenas massas protoplásticas anucleares, que aderem à superfície interna da parede dos vasos sanguíneos no lugar de uma lesão e fecham o defeito da parede vascular. Tem cerca de 200.000 a 300.000 plaquetas, denominadas trombócitos, no sangue.
Glóbulos Brancos: no sangue, temos de 5.000 a 10.000 corpúsculos ou glóbulos brancos (células brancas do sangue), que recebem o nome de leucócitos. De 4.000 a 11.000 glóbulos brancos por mm3. São de vários tipos principais:
Neutrófilos - Que fagocitam e destroem bactérias;
Eosinófilos - Que aumentam seu número e se ativam na presença de certas infecções e alergias; Basófilos - Que segregam substâncias como a heparina, de propriedades anticoagulantes, e a histamina;
Linfócitos - Que desempenham um papel importante na produção de anticorpos e na imunidade celular; Monócitos - Que digerem substâncias estranhas não bacterianas.
VASOS SANGÜÍNEOS: Atuam como sistema fechado de condutos passivos, que leva sangue aos tecidos , onde os nutrientes e os produtos finais do metabolismo são trocados, e promove-lhe o retorno. Participam ativamente da regulação do fluxo sangüíneos para os órgãos.
O CIRCUITO
sangue oxigenado enche o ventrículo esquerdo.
Sangue é ejetado do ventrículo esquerdo para a aorta.
O débito cardíaco é distribuído pelos diversos órgãos.
O fluxo sangüíneo dos órgãos é coletado pelas veias.
Retorno venoso para o átrio direito.
Sangue misto enche o ventrículo direito para a artéria.
O sangue é ejetado pelo ventrículo direito para as artérias pulmonar.
O fluxo sangüíneo dos pulmões retorna ao coração por meio das veias pulmonar.
HEMODINÂMICA
Este termo designa os princípios que governam o fluxo sangüíneo, no sistema vascular. Estes princípios físicos são os mesmos que se aplicam ao movimento dos fluidos em geral.
Os conceitos de fluxo, pressão, resistência e capacitância são aplicados ao fluxo sangüíneo para o coração e do coração para os vasos.
TIPOS E CARACTERÍSTICA DOS VASOS SANGÜÍNEOS
ARTÉRIAS:
· A aorta é a maior delas;
· Artérias médias e pequenas se ramificam das da aorta;
· A função das artérias é levar sangue oxigenado para os órgãos.
· São estruturas com paredes grossas e extenso desenvolvimento de tecido elástico, músculo liso e tecido conjuntivo.
· A espessura da parede da arterial é característica especial pois recebem sangue diretamente do coração e estão submetidas a altas pressões atuantes sobre os vasos sangüíneos.
· O volume de sangue, contido nas artérias é chamado de volume estressado
( significando que o volume de sangue está submetido a altas pressões).
ARTERÍOLAS:
· São os menores vasos arteriais.
· Suas paredes apresentam extenso desenvolvimento do músculo liso e estas paredes estão tonicamente ativas (sempre contraído).
· São locais de alta resistência ao fluxo sangüíneo.
· São amplamente inervados por fibras nervosas simpáticas ( Adrenérgica a , b 2 e colinérgicos muscarínicos).
CAPILARES:
· Os capilares são estruturas de paredes muito delgadas, revestida de um só camada de células endoteliais, circundada por uma lâmina basal.
· Os capilares são os locais onde os nutrientes, gases, água e solutos são trocados entre sangue e os tecidos.
· As substâncias lipossolúveis ( O2 CO2) cruzam a parede do capilar por se dissolverem e se difundirem pelas membranas das células endoteliais.
· As substâncias hidrossolúveis (íons) cruzam as paredes do capilar por meio de fenda (espaços) entre células endoteliais ou por grandes poros (capilares fenestrados).
· Nem todos os capilares são todo tempo perfundidos com sangue. Ocorre perfusão seletiva dos leitos capilares dependendo das necessidades metabólicas dos tecidos.
VÊNULAS E VEIAS:
· As vênulas são estruturas de paredes finas.
· As veias são formadas pela camada usual de células endoteliais e pequenas quantidades de tecido elástico, músculo liso e tecido conjuntivo.
· As veias têm capacitância muito grande (capacidade para armazenar sangue).
· As veias contêm a maior porcentagem de sangue de todo sistema cardiovascular.
· a porcentagem de sangue contido nas veias é chamado volume não-estressado (submetido a baixas pressões).
· O músculo liso das paredes das veias como o das arteríolas é inervado por fibras nervosas simpáticas. O da atividade nervosa simpática provoca contração das veias assim reduz a capacitância e por conseguinte reduz o volume não estressado.
CIRCULAÇÃO PORTAL
A circulação portal é um sistema auxiliar do sistema nervoso. Um certo volume de sangue procedente do intestino é transportado para o fígado, onde ocorrem mudanças importantes no sangue, incorporando-o à circulação geral até a aurícula direita.
CIRCULAÇÃO PULMONAR
O sangue procedente de todo o organismo chega à aurícula direita através de duas veias principais; a veia cava superior e a veia cava inferior. Quando a aurícula direita se contrai, impulsiona o sangue através de um orifício até o ventrículo direito. A contração deste ventrículo conduz o sangue para os pulmões, onde é oxigenado. Depois, ele regressa ao coração na aurícula esquerda. Quando esta cavidade se contrai, o sangue passa para o ventrículo esquerdo e dali, para a aorta, graças à contração ventricular.
CIRCULAÇÃO LINFÁTICA
A diferença de pressão na parte do capilar que conduz sangue arterial é maior que a diferença no lado venoso, sendo assim, a quantidade de líquido que sai do capilar é maior do que a quantidade que volta, então o excesso de líquido que sai do capilar é maior do que a quantidade que volta.
FUNÇÕES DA LINFA
Recolher proteínas que podem vazar dos capilares devolvendo-as ao sangue.
Absorve gorduras do intestino além de defesas.
A ATIVIDADE ELÉTRICA DO CORAÇÃO
Nódulo sinoatrial (SA) ou marcapasso ou nó sino-atrial: região especial do coração, que controla a freqüência cardíaca. Localiza-se perto da junção entre o átrio direito e a veia cava superior e é constituído por um aglomerado de células musculares especializadas. Devido ao fato do nódulo sinoatrial possuir uma freqüência rítmica mais rápida em relação às outras partes do coração, os impulsos originados do nódulo SA espalham-se para os átrios e ventrículos, estimulando essas áreas tão rapidamente, de modo que o ritmo do nódulo SA torna-se o ritmo de todo o coração; por isso é chamado marcapasso.Sistema De Purkinje: embora o impulso cardíaco possa percorrer perfeitamente todas as fibras musculares cardíacas, o coração possui um sistema especial de condução denominado sistema de Purkinje.
ATUAÇÃO DO SISTEMA NERVOSO NO CORAÇÃO
O sistemanervoso que atua no coração é o sistema nervoso autonomico simpatico e parassimpatico. Simpatico: taquicardia( aumento da frequencia cardiaca), aumento da força de contração,aumento do fluxo sangüíneo através dos vasos coronários visando a suprir o aumento da nutrição do músculo cardíaco(diminuição do debito). O simpatico atua no processo de luta ou fuga. Quando a disturbios fisiologicos como hipertensão a descarga simpatica fica aumentada. Parassimpatico:bradicardia(diminuição da frequencia cardiaca), diminuição da força de contração, diminuição do debito cardiaco. O parassimpatico geralmente atua nos processos de repouso. Na hipotensão o parassimpatico tem predominancia em relação ao simpatico.
REFERÊNCIA:
Conteúdo retirado do material didático da professora Edlene Felix.
segunda-feira, 16 de abril de 2007
SISTEMA MUSCULAR

SISTEMA MUSCULAR
O TECIDO MUSCULAR É DIVIDIDO EM 3 TIPOS:
LISO: reveste os órgãos internos e são contraídos involuntários.
CARDIACO: miocárdio músculo do coração
ESQUELETICO: são contraídos voluntariament.
SARCOLEMA: é a membrana celular da fibra muscular. É formado por uma verdadeira membrana celular, chamanda de membrana plasmática. Na extremidade da fibra muscular , as fibras tendinosas se unem, formando feixes, até comporem um tendão muscular que se insere no osso.
MIOFIBRILAS: miosina e actina. As faixas claras só contem filamentos de actina, e as faixas escuras contem os filamentos de miosina. Disco Z a partir desse disco, os filamentos se estendem, nas duas direções, para se interdigitar com os filamentos de miosina. Essas faixas dão ao músculo esquelético e cardíaco sua aparência estriada. A região entre 2 linhas Z é chamada de sarcômero.
SARCOPLASMA: as miofibrilas, no interior da fibra muscular, ficam suspensas em uma matriz, chamada de sarcoplasma. O liquido do sarcoplams contem muito K+ e Mg2+, fosfato e enzimas.
RETICULO SARCOPLASMATICO: é muito importante para o controle da contração.
O músculo é composto de fibras que podem ser finas, longas e multinucleadas. A contração ocorre devido ao deslizamento uns sobre os outros desses filamentos gerando uma tensão muscular. Tal evento ocorre inicialmente com um potencial elétrico de ação proveniente do neurônio motor da unidade motora.
ANATOMIA FUNCIONAL DO MUSCULO ESQUELETICO
FIBRA MUSCULAR ESQUELETICA: numerosa, no meio da fibra há uma única inervação.
SARCOLEMA= membrana celular da fibra.
MIOFIBRILA= unidade formadora das fibras musculares, composta por actina e miosina.
FAIXA I= só contem actina, são claras por serem isotrópicas.
FAIXA A = actina miosina, são onisotropica.
PONTES CRUZADAS= projeções dos filamentos fundamentais para contração.
DISCO Z = final das actinas transversais.
CONTRAÇÃO MUSCULAR
1.Os potenciais de ação se propagam ao longo do axônio. Essa propagação do potencial vai atingir a fenda pré - sináptica onde vai induzir abertura dos canais de cálcio, esse cálcio influi para a terminação, ao longo do seu gradiente eletroquímico.
2.A entrada de Ca2+, promove a liberação de acetilcolina, sintetizada e armazenada em vesículas neurais.
3.A Ach se difunde através da fenda sináptica até a pos – sináptica, onde se liga ao receptores nicotínicos, esse sendo ligando dependente. Essa ligação vai induzir modificação da estrutura do receptor onde vai gerar a ativação e induzindo a abertura dos canais de Na+ e K+ .
4.Quando os canais de Na+ e K+ , ele irão se difundir e o Na+ irá causar uma despolarização da placa motora gerando um potencial de ação que se propaga ao longo da fibra.
5.O potencial de ação despolariza a membrana da fibra muscular e também penetra profundamente no interior desta fibra, nos tubulus T, que se propagam rapidamente. Ai faz com que o reticulo sarcoplasmatico libere, par5a as miofibrilas grande quantidade de Ca2+, que fica armazenada em seu interior.
6.Os íons geram força atrativa entre os filamentos de actina e miosina, fazendo que deslizem-se uma sobre a outra, formando as pontes e containdo o músculo.
5.Essa placa só atinge o potencial de repouso quando a Ach é degradado em colina + acetato pela acetilcolinesterase. Aí o estimulo sendo cortado os inons de Ca2+ são bombeados de volta para o reticulo através da bomba de Ca2+, até que ocorra um novo potencial.
MIOSINA
Filamento grosso, possui uma cabeça(ATPasica) consumidora de ATP.
ACTINA
Filamento fino, composta de 3 porções: actina, troponina C, T e I e tropomiosina.
Obs: quanto mais foram as pontes cruzadas em contato com a actina, maior será a força de contração.
CLASSIFICAÇÃO DAS FIBRAS MUSCULARES
FIBRAS DE CONTRAÇÃO LENTA= tipo I ou vermelhas. Atividade aeróbica e endurance. São pequenas, inervada por fibras nervosa fina, vascularização bem mais extensa, numero grande de mitocôndria, contem grande quantidade de mioglobina.
FIBRAS DE CONTRAÇÃO RAPIDA= tipo II ou branca. Atividade anaeróbica, força e velocidade. Fibras maiores para uma força maior de contração, reticulo extenso, para liberar mais rápido o Ca2+, grande quantidade de enzimas glicoliticas, vascularização pouco extensa, pequeno numero de mitocôndria.
Tipo IIb = altamente grossa, forte e veloz, poder anaeróbico.
Tipo IIa = forte, veloz, anaeróbica, capacidade oxidativa.
Tipo IIc = força e velocidade razoável, capacidade oxidativa e aeróbica.
As fibras tipo I são inervadas por pequenos motorneuronios-alfa de condução lenta, que emite impulso continuo para a manutenção do tônus muscular, o que confere resistência. Já a tipo II são inervadas por grandes motoneuronios – alfa de condução rápida que emite impulso descontinuo, típico para desencadear uma atividade motora que exija força, velocidade ou potencia.
TIPOS DE CONTRAÇÃO MUSCULAR
ISOMETRICA OU ESTATICA = a tensão isométrica é caracterizada por um aumento da tensão da musculatura sem alteração do comprimento do músculo. Ex sólio.
ISOTONICA OU DINAMICA= a tensão isotônica é caracterizada pela alteração do comprimento muscular, onde a força excede a resistência provocando um movimento.
CONTRAÇÃO ISOTONICA + : concêntrica, caracterizada pelo encurtamento do comprimento do sarcômero.
CONTRAÇÃO ISOTONICA -: excêntrica, caracterizada pelo aumento do comprimento do sarcômero.
CLASSIFICAÇÃO FUNCIONAL DOS MUSCULOS
MOTOR OU AGONISTA: é o músculo responsável pela ação.
ANTAGONISTA: tem efeito contrario do agonista, freia o movimento no retorno a posição inicial.
SINERGISTA: músculo que exercem a mesma função.
ESTABILIZADORA: o próprio nome explica. Estabiliza uma articulação para outro músculo agonista realizar o movimento.
NUTRALIZADOR: impede que outros músculos, senão, os desejados atrapalham a ação.
FONTE DE ENERGIA PARA A CONTRAÇÃO MUSCULAR
A concentração de ATP presente numa fibra muscular, é suficiente para manter uma contração por no Maximo 1 a 2 segundos.
Ÿ Fonte primaria para reconstituição do ATP: fosfocreatina sua quebra fornece 1 ATP. A fosfocreatina é clivada de imediato e a energia liberada provoca a ligação de novos íons fosfato ao ADP, para reconstituir o ATP.
Ÿ Fonte secundaria para reconstituir o ATP: glicogênio. Co oxigênio glicolise aeróbica 38ATP. Sem oxigênio glicolise anaeróbica 2ATP.
Vantagens : as reações glicolicas podem ocorrer na ausência de O2. a velocidade com que é formado o ATP é 2 vezes maior. Os produtos da glicolise acumulam-se nas células musculares alterando o pH do organismo, podendo assim, ser usado cerca de 1 minuto. A rápida degradação enzimática do glicogênio em ácidos lático e piruvico, libera energia que é utilizada para converter ADP em ATP, sendo usado na contração ou para reconstituir a fosfocreatina.
Os nutrientes que são consumidas são os carboidratos, gorduras e as proteínas. Para atividade muscular prolongada a maior proporção de energia vem da gordura.
EFICIÊNCIA DA CONTRAÇÃO MUSCULAR
A porcentagem de energia consumida pelo músculo que pode ser convertida em trabalho é de menos de 20 a 25%, o restante sendo transformada em calor.
SOMAÇÃO
1. somação por fibras múltiplas: diferentes intensidades de contração dependem das diferentes intensidades do estimulo.
2. somação por freqüência e tetanização: estímulos somando-se para atingir uma contração até que a própria ocorra de fato= tetanização.
TONUS DO MUSCULO ESQUELETICO: mesmo quando os músculos estão em repouso, ainda existe um certo grau de tensão. Isso é chamado de tônus muscular.
FADIGA MUSCULAR: a interrupção do fluxo sanguíneo para um músculo em contração produz fadiga quase total em um minuto ou pouco mais, devido à perda do fornecimento de nutrientes em especial o oxigênio.
CONTRATURA: ao tentar usar uma musculatura sem aquecimento e tentar fazer um movimento maior que o músculo pode realizar, o mesmo sente que irá romper fibras, e realiza uma contração nesta musculatura indisponibilizando o grupo muscular.
CAIMBRA: é quando falta energia para alimentar a bomba de cálcio, tendo esta energia gasto no trabalho excessivo do corpo. Sem energia para bombear o cálcio, o mesmo por estar nas miofibrilas realizará contração até a normalização.
RIGOR MORTIS: é a contração do músculo, fica rígido sem PA após a morte. Isto ocorre porque não há reposição de ATP, e este músculo permanece contraído já que não há desligamento.
O TECIDO MUSCULAR É DIVIDIDO EM 3 TIPOS:
LISO: reveste os órgãos internos e são contraídos involuntários.
CARDIACO: miocárdio músculo do coração
ESQUELETICO: são contraídos voluntariament.
SARCOLEMA: é a membrana celular da fibra muscular. É formado por uma verdadeira membrana celular, chamanda de membrana plasmática. Na extremidade da fibra muscular , as fibras tendinosas se unem, formando feixes, até comporem um tendão muscular que se insere no osso.
MIOFIBRILAS: miosina e actina. As faixas claras só contem filamentos de actina, e as faixas escuras contem os filamentos de miosina. Disco Z a partir desse disco, os filamentos se estendem, nas duas direções, para se interdigitar com os filamentos de miosina. Essas faixas dão ao músculo esquelético e cardíaco sua aparência estriada. A região entre 2 linhas Z é chamada de sarcômero.
SARCOPLASMA: as miofibrilas, no interior da fibra muscular, ficam suspensas em uma matriz, chamada de sarcoplasma. O liquido do sarcoplams contem muito K+ e Mg2+, fosfato e enzimas.
RETICULO SARCOPLASMATICO: é muito importante para o controle da contração.
O músculo é composto de fibras que podem ser finas, longas e multinucleadas. A contração ocorre devido ao deslizamento uns sobre os outros desses filamentos gerando uma tensão muscular. Tal evento ocorre inicialmente com um potencial elétrico de ação proveniente do neurônio motor da unidade motora.
ANATOMIA FUNCIONAL DO MUSCULO ESQUELETICO
FIBRA MUSCULAR ESQUELETICA: numerosa, no meio da fibra há uma única inervação.
SARCOLEMA= membrana celular da fibra.
MIOFIBRILA= unidade formadora das fibras musculares, composta por actina e miosina.
FAIXA I= só contem actina, são claras por serem isotrópicas.
FAIXA A = actina miosina, são onisotropica.
PONTES CRUZADAS= projeções dos filamentos fundamentais para contração.
DISCO Z = final das actinas transversais.
CONTRAÇÃO MUSCULAR
1.Os potenciais de ação se propagam ao longo do axônio. Essa propagação do potencial vai atingir a fenda pré - sináptica onde vai induzir abertura dos canais de cálcio, esse cálcio influi para a terminação, ao longo do seu gradiente eletroquímico.
2.A entrada de Ca2+, promove a liberação de acetilcolina, sintetizada e armazenada em vesículas neurais.
3.A Ach se difunde através da fenda sináptica até a pos – sináptica, onde se liga ao receptores nicotínicos, esse sendo ligando dependente. Essa ligação vai induzir modificação da estrutura do receptor onde vai gerar a ativação e induzindo a abertura dos canais de Na+ e K+ .
4.Quando os canais de Na+ e K+ , ele irão se difundir e o Na+ irá causar uma despolarização da placa motora gerando um potencial de ação que se propaga ao longo da fibra.
5.O potencial de ação despolariza a membrana da fibra muscular e também penetra profundamente no interior desta fibra, nos tubulus T, que se propagam rapidamente. Ai faz com que o reticulo sarcoplasmatico libere, par5a as miofibrilas grande quantidade de Ca2+, que fica armazenada em seu interior.
6.Os íons geram força atrativa entre os filamentos de actina e miosina, fazendo que deslizem-se uma sobre a outra, formando as pontes e containdo o músculo.
5.Essa placa só atinge o potencial de repouso quando a Ach é degradado em colina + acetato pela acetilcolinesterase. Aí o estimulo sendo cortado os inons de Ca2+ são bombeados de volta para o reticulo através da bomba de Ca2+, até que ocorra um novo potencial.
MIOSINA
Filamento grosso, possui uma cabeça(ATPasica) consumidora de ATP.
ACTINA
Filamento fino, composta de 3 porções: actina, troponina C, T e I e tropomiosina.
Obs: quanto mais foram as pontes cruzadas em contato com a actina, maior será a força de contração.
CLASSIFICAÇÃO DAS FIBRAS MUSCULARES
FIBRAS DE CONTRAÇÃO LENTA= tipo I ou vermelhas. Atividade aeróbica e endurance. São pequenas, inervada por fibras nervosa fina, vascularização bem mais extensa, numero grande de mitocôndria, contem grande quantidade de mioglobina.
FIBRAS DE CONTRAÇÃO RAPIDA= tipo II ou branca. Atividade anaeróbica, força e velocidade. Fibras maiores para uma força maior de contração, reticulo extenso, para liberar mais rápido o Ca2+, grande quantidade de enzimas glicoliticas, vascularização pouco extensa, pequeno numero de mitocôndria.
Tipo IIb = altamente grossa, forte e veloz, poder anaeróbico.
Tipo IIa = forte, veloz, anaeróbica, capacidade oxidativa.
Tipo IIc = força e velocidade razoável, capacidade oxidativa e aeróbica.
As fibras tipo I são inervadas por pequenos motorneuronios-alfa de condução lenta, que emite impulso continuo para a manutenção do tônus muscular, o que confere resistência. Já a tipo II são inervadas por grandes motoneuronios – alfa de condução rápida que emite impulso descontinuo, típico para desencadear uma atividade motora que exija força, velocidade ou potencia.
TIPOS DE CONTRAÇÃO MUSCULAR
ISOMETRICA OU ESTATICA = a tensão isométrica é caracterizada por um aumento da tensão da musculatura sem alteração do comprimento do músculo. Ex sólio.
ISOTONICA OU DINAMICA= a tensão isotônica é caracterizada pela alteração do comprimento muscular, onde a força excede a resistência provocando um movimento.
CONTRAÇÃO ISOTONICA + : concêntrica, caracterizada pelo encurtamento do comprimento do sarcômero.
CONTRAÇÃO ISOTONICA -: excêntrica, caracterizada pelo aumento do comprimento do sarcômero.
CLASSIFICAÇÃO FUNCIONAL DOS MUSCULOS
MOTOR OU AGONISTA: é o músculo responsável pela ação.
ANTAGONISTA: tem efeito contrario do agonista, freia o movimento no retorno a posição inicial.
SINERGISTA: músculo que exercem a mesma função.
ESTABILIZADORA: o próprio nome explica. Estabiliza uma articulação para outro músculo agonista realizar o movimento.
NUTRALIZADOR: impede que outros músculos, senão, os desejados atrapalham a ação.
FONTE DE ENERGIA PARA A CONTRAÇÃO MUSCULAR
A concentração de ATP presente numa fibra muscular, é suficiente para manter uma contração por no Maximo 1 a 2 segundos.
Ÿ Fonte primaria para reconstituição do ATP: fosfocreatina sua quebra fornece 1 ATP. A fosfocreatina é clivada de imediato e a energia liberada provoca a ligação de novos íons fosfato ao ADP, para reconstituir o ATP.
Ÿ Fonte secundaria para reconstituir o ATP: glicogênio. Co oxigênio glicolise aeróbica 38ATP. Sem oxigênio glicolise anaeróbica 2ATP.
Vantagens : as reações glicolicas podem ocorrer na ausência de O2. a velocidade com que é formado o ATP é 2 vezes maior. Os produtos da glicolise acumulam-se nas células musculares alterando o pH do organismo, podendo assim, ser usado cerca de 1 minuto. A rápida degradação enzimática do glicogênio em ácidos lático e piruvico, libera energia que é utilizada para converter ADP em ATP, sendo usado na contração ou para reconstituir a fosfocreatina.
Os nutrientes que são consumidas são os carboidratos, gorduras e as proteínas. Para atividade muscular prolongada a maior proporção de energia vem da gordura.
EFICIÊNCIA DA CONTRAÇÃO MUSCULAR
A porcentagem de energia consumida pelo músculo que pode ser convertida em trabalho é de menos de 20 a 25%, o restante sendo transformada em calor.
SOMAÇÃO
1. somação por fibras múltiplas: diferentes intensidades de contração dependem das diferentes intensidades do estimulo.
2. somação por freqüência e tetanização: estímulos somando-se para atingir uma contração até que a própria ocorra de fato= tetanização.
TONUS DO MUSCULO ESQUELETICO: mesmo quando os músculos estão em repouso, ainda existe um certo grau de tensão. Isso é chamado de tônus muscular.
FADIGA MUSCULAR: a interrupção do fluxo sanguíneo para um músculo em contração produz fadiga quase total em um minuto ou pouco mais, devido à perda do fornecimento de nutrientes em especial o oxigênio.
CONTRATURA: ao tentar usar uma musculatura sem aquecimento e tentar fazer um movimento maior que o músculo pode realizar, o mesmo sente que irá romper fibras, e realiza uma contração nesta musculatura indisponibilizando o grupo muscular.
CAIMBRA: é quando falta energia para alimentar a bomba de cálcio, tendo esta energia gasto no trabalho excessivo do corpo. Sem energia para bombear o cálcio, o mesmo por estar nas miofibrilas realizará contração até a normalização.
RIGOR MORTIS: é a contração do músculo, fica rígido sem PA após a morte. Isto ocorre porque não há reposição de ATP, e este músculo permanece contraído já que não há desligamento.
REFERÊNCIA:
Conteudo retirado do material didático da professora Edlene Feliz
Assinar:
Postagens (Atom)
